
Cholesterin
| Sicherheitshinweise | |||||||
|---|---|---|---|---|---|---|---|
| |||||||
Das Cholesterin, auch Cholesterol (von griechisch χολή cholé, deutsch ‚Galle‘, und von στερεός stereós, deutsch ‚fest, hart, verhärtet‘), ist ein in allen eukaryotischen Zellen[3] vorkommender fettartiger Naturstoff. Alle Tiere und Menschen können Cholesterin selbst herstellen, mit Ausnahme mancher Nematoden und Arthropoden, die es aus der Nahrung aufnehmen müssen (Cholesterin-Auxotrophie).[4] Cholesterin ist ein essentieller Bestandteil aller tierischen Zellmembranen.[5][6]
Hohe LDL-Cholesterin-Werte im Blut gelten als ein Risikofaktor für Herzinfarkt und Schlaganfall.[7][8] In Österreich werden etwa 8,2 % der vorzeitigen Todesfälle auf erhöhte LDL-Cholesterinwerte zurückgeführt.[9][10]
Vorkommen
| Strukturformel | ||
|---|---|---|
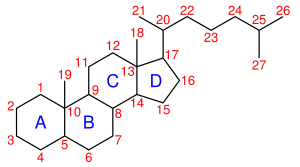
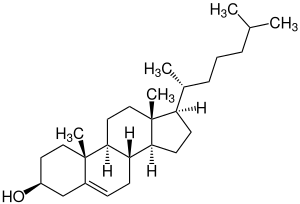 Strukturformel von Cholesterin | ||
| Allgemeines | ||
| Name | Cholesterin | |
| Andere Namen | ||
| Summenformel | C27H46O | |
| Kurzbeschreibung | weißer geruchloser Feststoff[2] | |
| Externe Identifikatoren/Datenbanken | ||
| CAS-Nummer | 57-88-5. | |
| EG-Nummer | 200-353-2 | |
| ECHA-InfoCard | 100.000.321 | |
| PubChem | 5997 | |
| ChemSpider | 5775 | |
| DrugBank | DB04540 | |
| Eigenschaften | ||
| Molare Masse | 386,67 g/mol−1 | |
| Aggregatzustand | fest | |
| Dichte | 1,07 g/cm3 (20 °C)[2] | |
| Schmelzpunkt | 147–150 °C[2] | |
| Siedepunkt | Zersetzung bei > 200 °C[2] | |
| Löslichkeit | praktisch unlöslich in Wasser[2] | |
_02.jpg)
Der Stoff wurde im 18. Jahrhundert in kristalliner Form in Gallensteinen gefunden, weshalb der französische Chemiker Eugène Chevreul, Begründer der Fettchemie, 1824 den Namen „cholestérine“ prägte. Die Substanz wird bei Tieren in der Leber produziert, prinzipiell ist aber annähernd jede eukaryotische Zelle dazu in der Lage, Cholesterin in ihrem endoplasmatischen Retikulum zu bilden.[3] Außer in der Gallenflüssigkeit ist Cholesterin auch im Blut und in Geweben zu finden, besonders reichlich im Nervengewebe. Cholesterin hat Einfluss auf die Stabilisierung von Zellmembranen, die Nervenfunktion, die Produktion von Sexualhormonen und andere Prozesse. Cholesterin kommt in fast allen tierischen Fetten vor.[11] Ein typischer Wert für Butter beträgt zum Beispiel 2340 mg pro kg.[12]
Pflanzliches Material und Bakterien enthalten nur geringe Mengen.[11] Maiskeimöl enthält beispielsweise 55 mg pro kg, Rapsöl 53 mg pro kg und Baumwollsamenöl 45 mg pro kg.[13]
Funktion
Cholesterin ist ein lebenswichtiges Sterol und ein wichtiger Bestandteil der tierischen Zellmembran.[3] Es erhöht die Stabilität der Membran und trägt gemeinsam mit Proteinen dazu bei, Signalstoffe in die Zellmembran einzuschleusen und wieder hinauszubefördern. Der menschliche Körper enthält etwa 140 g Cholesterin, über 95 % des Cholesterins befindet sich innerhalb der Zellen und Zellmembranen. Um die Zellen mit Cholesterin, welches lipophil (fettlöslich) sowie hydrophob (wasserabweisend bei Benetzung) ist, über das Blut versorgen zu können, wird es für den Transport an Lipoproteine gebunden. Diese können von unterschiedlicher Dichte sein und werden nach ihrem Verhalten beim Zentrifugieren bzw. in der Elektrophorese unterteilt in Chylomikronen, VLDL, IDL, LDL, HDL und Lipoprotein a.
Cholesterin dient im Körper unter anderem als Vorstufe für Steroidhormone und Gallensäuren. Für die Bildung von Hormonen wandelt das Cholesterin-Seitenkettentrennungsenzym Cholesterin zu Pregnenolon um. Dieses ist die Ausgangsverbindung, aus der der Körper die Geschlechtshormone Testosteron, Östradiol und Progesteron und Nebennierenhormone (Corticoide) wie Cortisol und Aldosteron aufbaut. Auch Gallensäuren wie Cholsäure und Glykocholsäure basieren auf der Ausgangssubstanz Cholesterin.[14]
Ein Zwischenprodukt der Cholesterinbiosynthese, das 7-Dehydrocholesterin, ist das Provitamin zur Bildung von Vitamin D durch UV-Licht.
Neue Forschungen zeigen zudem, dass der Körper Cholesterin zur Biosynthese herzwirksamer Glykoside nutzt. Welche Bedeutung diese endogen synthetisierten Glykoside haben, ist noch weitgehend unbekannt.
Aufgrund von Sedimentfunden mit chemischen Cholesterin-Verwandten (Sterolen) wird von einigen Forschern angenommen, dass das Cholesterinmolekül, sofern es nie anders als in belebter Materie auftrat, evolutionsgeschichtlich sehr alt sein müsse.[15] Die Biosynthese des Moleküls könne allerdings erst funktionieren, seitdem Sauerstoff in der Atmosphäre vorhanden sei. In Bakterien und den Membranen von Mitochondrien findet sich aus diesem Grund kaum Cholesterin; Pflanzen und Pilze enthalten ebenfalls kein Cholesterin, dafür aber andere, strukturell ähnliche Sterole.
Chemische Einordnung
Cholesterin ist ein polycyclischer Alkohol. Herkömmlich wird es als zur Gruppe der Sterine (Sterole) gehörendes Steroid zu den lipidähnlichen Substanzen gerechnet; entgegen einer verbreiteten Verwechslung ist es jedoch kein Fett. Die Steroide gehören zu den Isoprenoiden, die im Gegensatz zu den Fetten keine Ester aus Fettsäure und Alkohol sind, sondern hydrophile Pole als diverse Muster in ihrer hydrophoben Grundstruktur aufweisen können.
Cholesterin ist, wie viele Substanzen, sensibel gegenüber Oxidantien. Autoxidationsprozesse können zu vielen Reaktionsprodukten führen. Bisher sind bereits über achtzig solcher Substanzen bekannt, die häufig beachtliche physiologische Wirkungen haben. Die Isolierung und Reindarstellung der Oxidationsprodukte gelingt durch chromatographische Verfahren. Ihre sichere Identifizierung erfolgt z. B. durch spektroskopische oder spektrometrische Methoden wie der Massenspektrometrie.[16] Eine umfassende Darstellung dieser Cholesterinoxidationsprodukte gibt das Werk von Leland L. Smith: Cholesterol Autoxidation.[17]
Physiologie
Cholesterin ist ein für Menschen und Tiere lebenswichtiges Zoosterin. Beim Menschen wird Cholesterin zum Großteil (90 %) im Körper selbst hergestellt (synthetisiert), beim Erwachsenen in einer Menge von 1 bis 2 g pro Tag, und kann nur zu einem kleinen Teil mit der Nahrung aufgenommen werden. Die Cholesterinresorption liegt im Durchschnitt bei 0,1 bis 0,3 g pro Tag und kann höchstens auf 0,5 g pro Tag gesteigert werden.
Alle Tiere synthetisieren Cholesterin. Ausgehend von „aktivierter Essigsäure“, dem Acetyl-CoA, wird über Mevalonsäure in vier Schritten Isopentenyldiphosphat erzeugt. Weitere drei Reaktionsschritte führen zum Squalen. Nach dem Ringschluss zum Lanosterin folgen etwa ein Dutzend enzymatischer Reaktionen, die auch parallel verlaufen können, bis schließlich Cholesterin entstanden ist. Dieser letzte Abschnitt ist nicht in allen Einzelheiten bekannt, die beteiligten Enzyme sind jedoch identifiziert.[18]
Cholesterin wird über die Leber ausgeschieden, indem es in Form von Gallensäuren über die Gallenwege in den Darm sezerniert wird (etwa 500 mg pro Tag). Gallensäuren sind für die Resorption wasserunlöslicher Nahrungsbestandteile, also auch von Cholesterin, erforderlich. Cholesterin wird durch Gallensäuren emulgiert und im Dünndarm resorbiert. Da etwa 90 % der Gallensäuren wieder aufgenommen werden, ist die Ausscheidung von Cholesterin entsprechend ineffektiv. Durch Medikamente wie Colestyramin, die Gallensäuren binden und damit ihre Wiederaufnahme erschweren, kann die Cholesterinausscheidung gesteigert werden. Allerdings wird dann die Senkung des Cholesterinspiegels durch Zunahme der LDL-Rezeptordichte auf Leberzellen und die damit gesteigerte Cholesterinaufnahme aus dem Blut in die Leber, teilweise auch durch eine vermehrte Neusynthese, ausgeglichen.[19]
Aufnahme in die Zellen
Cholesterin wird von vielen tierischen Zellen über rezeptorvermittelte Endocytose aufgenommen. Es wird im Blut überwiegend als Cholesterinester in Form von Lipid-Protein-Partikeln, den Low-Density-Lipoproteinen (LDL), transportiert. Sobald eine Zelle LDL benötigt, bildet sie LDL-Rezeptoren auf ihrer Zellmembran. Diese lagern sich mit Clathrin-beschichteten Vertiefungen zusammen, an die ein Endocytosesignal am cytoplasmatischen Teil des LDL-Rezeptors bindet. Dort ist ein Adapterprotein, das AP2, gebunden, das Clathrin zu sich zieht, sodass die Endocytose eingeleitet wird. Nachdem die LDL-Partikel aufgenommen worden sind, gelangen sie in die frühen Endosomen. Dafür wird zuvor das Clathrin von den Vesikeln entfernt, mit dem sie beschichtet gewesen sind. In den frühen Endosomen ist der pH-Wert niedrig (sauer), wodurch sich das LDL vom Rezeptor löst und in ein spätes Endosom übergeht, das es zu den Lysosomen bringt. Diese hydrolysieren die Cholesterinester zu freiem Cholesterin.[20]
Biosynthese
Die Biosynthese des Cholesterins, die insbesondere durch Arbeiten von Konrad Bloch, Feodor Lynen, George Joseph Popják und John W. Cornforth aufgeklärt wurde, geht von den Endprodukten des Mevalonatbiosyntheseweges, von Dimethylallylpyrophosphat und von Isopentenylpyrophosphat aus und benötigt 13 weitere Reaktionen. Beim Menschen sind die Leber und die Darmschleimhaut die Hauptorte der Cholesterinsynthese.
Regulation
Das Gleichgewicht zwischen benötigtem, selbst produziertem und über die Nahrung aufgenommenem Cholesterin wird über vielfältige Mechanismen aufrechterhalten. Als wichtig kann dabei die Hemmung der HMG-CoA-Reduktase, des wichtigsten Enzyms der Cholesterinbiosynthese, durch Cholesterin gelten (noch stärker wird die HMG-CoA-Reduktase durch Lanosterol, eine Vorstufe von Cholesterin, gehemmt). Damit hemmen Produkte dieses Stoffwechselwegs (Cholesterinsynthese) „ihr“ Enzym; dies ist ein typisches Beispiel negativer Rückkopplung. Außerdem verkürzt sich die Halbwertszeit der HMG-CoA-Reduktase bei erhöhtem Lanosterolspiegel stark, da sie dann vermehrt an die Proteine Insig-1 und Insig-2 bindet, was schließlich zu ihrem Abbau im Proteasom führt.[21] Es gibt noch viele andere, weniger direkte Regulationsmechanismen, die auf transkriptioneller Ebene ablaufen. Hier sind die Proteine SCAP, Insig-1 und Insig-2 wichtig, die in Anwesenheit von Cholesterin, für das sie eine Bindungsstelle besitzen, über die proteolytische Aktivierung von SREBPs die Aktivität einer größeren Anzahl Gene regulieren. Auch Insulin spielt hier eine Rolle, da es u. a. die Transkription von SREBP1c steigert.
Die HMG-CoA-Reduktase, das Schlüsselenzym der Cholesterinbiosynthese, kann spezifisch und effektiv durch verschiedene Substanzen gehemmt werden (beispielsweise Statine, die als HMG-CoA-Reduktase-Hemmer eine bestimmte Klasse von Medikamenten darstellen). Über den LDL-Rezeptor wird die Aufnahme in die Zelle aktiviert.
Die Höhe des Cholesterinspiegels hängt vor allem von der körpereigenen Produktion ab und erst in zweiter Linie von der Zufuhr über die Nahrung. Daneben gibt es eine Vielzahl genetisch bedingter Hypercholesterinämien. Auch als Folge anderer Erkrankungen kann der Cholesterinspiegel erhöht sein (beispielsweise durch Hypothyreose, Niereninsuffizienz oder metabolisches Syndrom).
Cholesterintransport (Lipoproteine)

Da Cholesterin in Wasser unlöslich ist, erfolgt der Transport im Blutplasma zusammen mit anderen lipophilen Substanzen wie Phospholipiden, Triglyceriden oder Fettsäuren mit Hilfe von Transportvesikeln, den Lipoproteinen.
Das über die Nahrung zugeführte Cholesterin sowie Triglyceride werden nach der Resorption aus dem Darm von den Chylomikronen aufgenommen und von dort in die Leber transportiert. Lipoproteine verschiedener Dichte (VLDL, IDL und LDL) transportieren selbst hergestelltes und aufgenommenes Cholesterin von der Leber zu den Geweben. HDL nehmen Cholesterin aus den Geweben auf und bringen es zur Leber zurück (reverser Cholesterintransport). Das Cholesterin in den Lipoproteinen ist überwiegend mit Fettsäuren verestert. Das Spektrum dieser Fettsäuren ist in starkem Maße durch die mit der Nahrung aufgenommenen Triglyceride zu beeinflussen. Dies zeigen insbesondere Studien an Bevölkerungsgruppen mit speziellen Ernährungsformen wie z. B. Vegetarier und Veganer.[22]
Für den Abbau des LDL-Cholesterins im Blut gibt es im menschlichen Körper zwei voneinander unabhängige Wege, den LDL-Rezeptorweg und den sogenannten Scavenger-Pathway. Der größte Teil, ca. 65 % des LDL-Cholesterins im Plasma, wird über LDL-Rezeptoren verstoffwechselt. LDL-Rezeptoren findet man in allen Zelltypen der Arterien und in Hepatozyten (Leberzellen). Neben dem LDL-Rezeptorweg werden circa 15 % des LDL-Cholesterins im Plasma über den Scavenger-Pathway in den Blutgefäßen abgebaut. Als Scavenger-Zellen werden die Makrophagen bezeichnet. Sie besitzen sogenannte Scavenger-Rezeptoren, über die chemisch modifizierte (oxidierte) LDL ungehemmt und konzentrationsunabhängig aufgenommen und gespeichert werden können.
Zusammenfassend lassen sich drei verschiedene Wege beschreiben, die das Cholesterin (unabhängig ob über die Nahrung oder selbst synthetisiert) im Organismus nimmt:
- Ausscheidung in die Galle und damit in einen enterohepatischen Kreislauf (Leber → Galle → Darm → Blut über die Vena portae → Leber).
- Umwandlung zu Gallensäuren, die an den Darm abgegeben werden.
- Abgabe ins Blut in Form von Lipoproteinen (VLDL → LDL → HDL) zur Synthese von Steroiden und Bildung von Membranen in anderen Organen.
Blutspiegel
Der durchschnittliche Gesamtcholesterinspiegel wie auch die LDL- und HDL-Spiegel der gesunden Normalbevölkerung sind von Land zu Land verschieden und darüber hinaus alters- und geschlechtsabhängig. Es besteht eine positive Korrelation zwischen den Blutcholesterin-Werten und dem Body-Mass-Index.[23]
Gesamtcholesterinspiegel
Generell nimmt der Gesamtcholesterinspiegel mit dem Alter deutlich zu. In der Regel ist er bei jungen Frauen etwas niedriger als bei jungen Männern. Mit zunehmendem Alter gleicht sich dieser Unterschied jedoch aus, und ältere Frauen haben schließlich im Mittel einen höheren Cholesterinspiegel als ältere Männer. Einen Sonderfall stellt die Schwangerschaft dar, in der der Gesamtcholesterinspiegel im Normalfall deutlich erhöht ist.
Der durchschnittliche Gesamtcholesterinspiegel der Altersgruppe zwischen 35 und 65 Jahren in Deutschland liegt bei etwa 236 mg/dl (entspricht 6,1 mmol/l), die Standardabweichung bei ±46 mg/dl. Das bedeutet näherungsweise, dass etwa zwei Drittel der deutschen Bevölkerung in dieser Altersgruppe einen Gesamtcholesterinwert im Bereich zwischen 190 mg/dl und 282 mg/dl aufweisen und je ein Sechstel der Deutschen in dieser Altersgruppe Werte oberhalb beziehungsweise unterhalb dieses Bereichs. In manchen Teilen Chinas liegt der durchschnittliche Cholesterinwert bei 94 mg/dl mit Normwerten zwischen 70 mg/dl und 170 mg/dl,[24] wobei die geringeren Cholesterinwerte mit einer geringeren Wahrscheinlichkeit an Herz- und Krebserkrankungen korrelieren.[24]
Im globalen Vergleich der Regionen sind die Serum-Cholesterinwerte in Nordamerika, Australien und in den meisten Teilen Europas in den letzten 40 Jahren (Stand 2017) leicht gesunken (um ca. 4 %). Diese Regionen haben allerdings weiterhin die höchsten mittleren Cholesterinwerte. Gleichzeitig sind in diesem Zeitraum die Werte in Ostasien, Südostasien und Südasien stetig gestiegen. 2008 gab es die niedrigsten Werte in Afrika südlich der Sahara. Nach Schätzungen auf der Grundlage von epidemiologischen Daten und Modellrechnungen sind erhöhte Cholesterinspiegel die Ursache für etwa 4,4 Millionen weltweite jährliche Todesfälle, und eine Reduktion des Spiegels um 1-mmol/l (≙ 38,67 mg/dl) für 5 Jahre bei Personen mittleren Alters bedeute ein um ca. 20 % verringertes Risiko für eine Herzerkrankung.[25][26]
LDL-Cholesterinspiegel
Der LDL-Cholesterinspiegel unterliegt einer ähnlichen alters- und geschlechtsabhängigen Verteilung. Auch hier ist der altersabhängige Anstieg bei den Frauen deutlich stärker ausgeprägt als bei den Männern. Der Mittelwert der Altersgruppe zwischen 35 und 65 Jahren liegt dabei bei den deutschen Frauen bei 164 mg/dl (Standardabweichung ±44 mg/dl), bei den Männern bei 168 mg/dl (±43 mg/dl).
HDL-Cholesterinspiegel
Der durchschnittliche HDL-Spiegel unterscheidet sich stärker zwischen den beiden Geschlechtern, wobei Frauen im mittleren Alter einen höheren HDL-Spiegel aufweisen als Männer. Die Altersabhängigkeit zeigt sich hier bei beiden Geschlechtern in einem Absinken ab einem Alter von etwa 55 Jahren. Der durchschnittliche HDL-Spiegel bei den deutschen Frauen in der Altersgruppe zwischen 35 und 65 Jahren liegt bei 45 mg/dl (±12 mg/dl), bei den Männern bei 37 mg/dl (±11 mg/dl).
Quotienten
Auf Grundlage der vorgenannten Parameter werden gelegentlich Quotienten aus diesen Werten bestimmt. Der Mittelwert des Quotienten aus LDL- und HDL-Spiegel liegt für die deutschen Frauen zwischen 35 und 65 Jahren bei 3,9 (±1,6), bei den Männern bei 4,9 (±1,9). Die entsprechenden Durchschnittswerte für den Quotienten aus dem Gesamtcholesterin- und dem HDL-Spiegel liegen für die Frauen bei 5,7 (±2,1), für die Männer bei 7,0 (±2,3).
Messung und Labor-Referenzwerte
Die Bestimmung der Konzentration von Cholesterin im Blut in medizinischen Routinelabors gehört heute zu den Bestimmungsmethoden, die in Deutschland ringversuchspflichtig sind. Ein Ringversuch ist die externe Qualitätskontrolle von Laborparametern, die von der Bundesärztekammer kontrolliert und zertifiziert wird. An die „Richtlinien der Bundesärztekammer“ (RiLiBÄK) muss sich jedes medizinische Labor in Deutschland halten. Der Referenzbereich (oftmals irreführend als „Normalwert“ bezeichnet) ist vom Messgerät und der Methode abhängig. Die Referenzbereiche wurden in den letzten Jahren mehrfach nach oben korrigiert. Um eine Verfälschung der Ergebnisse auszuschließen, wird die Bestimmung häufig erst 12 bis 16 Stunden nach der letzten Mahlzeit durchgeführt.
Lange Zeit wurde im Labor nur das Gesamtcholesterin bestimmt, da die direkte Messung der verschiedenen Lipoproteine nicht möglich bzw. sehr aufwendig war. Das hat sich mittlerweile geändert. Das LDL-Cholesterin wurde ursprünglich nicht direkt gemessen, sondern aus den direkt gemessenen Werten für Gesamtcholesterin, Triglyceride und HDL nach Friedewald et al.[27] abgeschätzt. Diese Methode kann nicht angewendet werden für Triglyzeridwerte über 400 mg/dl oder bei Vorliegen einer Chylomikronämie. Verschiedene Korrekturfaktoren sind vorgeschlagen worden, um die Präzision dieser Abschätzung zu erhöhen, jedoch sind sie bisher nicht in die klinische Praxis eingegangen. Heute wird diese Methode nur noch selten angewandt, stattdessen in Routinelaboratorien mit Analysatoren der klinischen Chemie direkt gemessen.
Der Referenzbereich für den LDL-Cholesterinspiegel wird für Frauen und Männer zwischen 70 und 180 mg/dl angegeben.
Zur zuverlässigen Bestimmung des Cholesterins können nach adäquater Probenvorbereitung auch die Kopplungen von Gaschromatographie und HPLC mit der Massenspektrometrie eingesetzt werden.[28][29]
Einheiten und Umrechnung
In Westdeutschland wird für die Angabe der Konzentration von Cholesterin im Blut häufig die Einheit „mg/dl“ (Milligramm pro Deziliter) verwendet. In Ostdeutschland wird dagegen – wie im angelsächsischen Sprachraum – überwiegend die Einheit „mmol/l“ (Millimol pro Liter, vergleiche Milli und Mol) benutzt. Für Cholesterin (nicht jedoch für Triglyceride oder andere Stoffe) gilt der folgende Zusammenhang zwischen diesen Maßeinheiten:
- 1 mg/dl = 0,02586 mmol/l
- 1 mmol/l = 38,67 mg/dl
Beispiel:
- 236 mg/dl = 236 · 0,02586 mmol/l = 6,10 mmol/l
- 6,10 mmol/l = 6,10 · 38,67 mg/dl = 236 mg/dl
Für Triglyceride gelten die folgenden Umrechnungsformeln:
- 1 mg/dl = 0,0113 mmol/l
- 1 mmol/l = 88,57 mg/dl
Erkrankungen
Zu den bekannten Erkrankungen im Zusammenhang mit Cholesterin gehören die familiäre Hypercholesterinämie und Gallensteine (Gallenkonkrement).
Familiäre Hypercholesterinämie
Es gibt erbliche Störungen des Cholesterinstoffwechsels (familiäre Hypercholesterinämie), die unabhängig von der Nahrungsaufnahme zu stark erhöhten Cholesterinwerten im Blut führen. Bei einer der bekannten Formen der Hypercholesterinämie sind die LDL-Rezeptoren nur unvollständig ausgebildet oder fehlen ganz.
Heterozygote Träger dieser Erbfaktoren sind überdurchschnittlich häufig schon in jüngeren Jahren von Herzinfarkten und anderen Gefäßkrankheiten betroffen. Gemäß einer Untersuchung aus dem Jahre 1991 gilt dies nicht mehr für ältere Personen. Hier geht die Mortalität sogar deutlich zurück und liegt nur bei 44 % gegenüber dem Standard.[30]
Die Prävalenz der häufigsten monogenetischen Hypercholesterinämie, der sogenannten autosomal dominanten familiären Hypercholesterinämie, liegt bei ca. 1:250.[31] Bei schwereren Ausprägungen der Hypercholesterinämie (wie der familiären Hypercholesterinämie) werden medikamentöse Therapien mit Statinen, die LDL-Apherese und teilweise auch chirurgische Therapieformen eingesetzt.[32]
Gallensteine
Cholesterin wird mit der Gallensäure im Darm vom Körper aufgenommen. Dabei wird Cholesterin emulgiert und im Dünndarm resorbiert. Die Löslichkeit von Cholesterin in der Gesamtgalle liegt bei 0,26 %. Bei einer Veränderung der Zusammensetzung der Galle kommt es zur Bildung von Cholesterinsteinen. 80 % der Gallensteine sind cholesterinreich und 50 % reine Cholesterinsteine. Die Bildung von Gallensteinen erfolgt nicht nur in der Gallenblase, sondern auch in der Leber.
Weitere Krankheitsformen
Weniger bekannte Erkrankungen sind zum Beispiel die Cholesterinspeicherkrankheit (Xanthomatose oder Hand-Schüller-Christian-Syndrom), bei der Cholesterin krankhaft unter anderem in der Haut gespeichert wird.
Mit einer Häufigkeit von ca. 1:60.000 kommt in Europa das Smith-Lemli-Opitz-Syndrom (SLO) vor. Grund für die Erkrankung mit SLO-Syndrom ist ein Defekt des letzten Enzyms des Cholesterin-Biosynthesewegs, der 7-Dehydrocholesterin-Reduktase. Das klinische Bild ist gekennzeichnet durch geistige Retardierung, Wachstumsprobleme, Entwicklungsstörungen und Gesichtsveränderungen.
Weiterhin ist eine Hypocholesterinämie bekannt, bei der der Cholesterinspiegel unter 130 mg/dl im Blut vorliegt. Dies tritt vor allem bei Leberschädigung wie einer Leberzirrhose,[33] der genetisch bedingtenTangier-Krankheit[34] und bei Manganmangel[35] auf. Dabei kann unter anderem das Vitamin E nicht mehr an seine entsprechenden Zielorte transportiert werden.
Cholesterin und die koronare Herzkrankheit (KHK)
Herz-Kreislauf-Erkrankungen, dabei insbesondere die koronare Herzkrankheit (KHK), lösten mit steigendem Lebensstandard im 20. Jahrhundert in den westlichen Industrienationen die Infektionskrankheiten als häufigste Todesursache ab.
Die Cholesterinhypothese
In den 1950er-Jahren fand die Hypothese des amerikanischen Ernährungsforschers Ancel Keys große Beachtung, diese Entwicklung sei zusätzlich dadurch begünstigt, dass der steigende Wohlstand mit einer zu fetthaltigen Ernährung einhergehe. Insbesondere führe eine cholesterinreiche Ernährung (in erster Linie Fleisch, Hühnerei, Milch, Butter und andere Milchprodukte) zu einem erhöhten Cholesterinspiegel. Die Aufnahme von cholesterinhaltiger Nahrung sei somit eine von vielen Ursachen für einen Herzinfarkt. Keys selbst relativierte die Bedeutung der ernährungsbedingten Cholesterinaufnahme für den Cholesterinspiegel im menschlichen Blut bereits 1965: „Um den Serumspiegel zu kontrollieren, sollte das diätetische Cholesterin nicht vollständig ignoriert werden, aber die Beachtung dieses Faktors allein bringt wenig.“[36]
Die Cholesterinhypothese stützt sich ausschließlich auf empirisch gewonnene Hinweise. Es konnte jedoch bisher kein biologischer Mechanismus nachgewiesen werden, der über das Cholesterin oder genauer über einen erhöhten Cholesterinspiegel zur Plaquebildung führt.
Die Hypothese, cholesterinreiche Ernährung und ein hoher Cholesterinspiegel im Blut spielten eine ursächliche Rolle bei der Entstehung von Herzinfarkten, hat sich in den vergangenen Jahrzehnten im wissenschaftlichen Umfeld wie in der öffentlichen Wahrnehmung weit verbreitet. Sie bildete in der medizinischen Praxis ein wesentliches Element der Vorbeugung von Herzinfarkten und führte insbesondere in den USA, aber auch in Europa zur Verbreitung künstlich cholesterinreduzierter oder cholesterinfreier Lebensmittel (beispielsweise Margarine) sowie zu einer routinemäßigen Verschreibung von Medikamenten zur Senkung des Cholesterinspiegels.
Heute besteht ein wissenschaftlicher Konsens über den Zusammenhang des Cholesterinspiegels im Gefäßsystem und arteriosklerotischer kardiovaskulärer Erkrankungen.[37]
Cholesterin im Körper
- Cholesterin ist ein wesentlicher Bestandteil der arteriosklerotischen Plaques. Dies wurde 1910 vom deutschen Chemiker und späteren Nobelpreisträger Adolf Windaus nachgewiesen.
- Bei jüngeren Männern bis zum Alter von etwa 45 Jahren geht ein hoher Gesamt- bzw. LDL-Cholesterinspiegel mit einem erhöhten Auftreten von koronaren Herzerkrankungen (KHK) einher und stellt dabei neben den weiteren bekannten Risikofaktoren einen eigenständigen Risikofaktor dar. Das bedeutet, dass sich diese Korrelation nicht allein durch die Korrelation des Cholesterinspiegels mit anderen bekannten KHK-Risikofaktoren erklären lässt. Weitere bekannte Risikofaktoren sind Lebensalter, Geschlecht, positive Familienanamnese (d. h. Auftreten von Herzinfarkt in der näheren Verwandtschaft), Rauchen, Diabetes mellitus, Bluthochdruck, Übergewicht und Bewegungsmangel. Für jüngere wie ältere Frauen und für ältere Männer stellt ein hoher Cholesterinspiegel allerdings – entgegen der weit verbreiteten Meinung – keinen Risikofaktor für Koronare Herzerkrankungen dar.
- Patienten mit familiärer Hypercholesterinämie haben aufgrund eines erblichen Gendefekts einen sehr hohen Cholesterinspiegel (oft 400 mg/dl und mehr) und in jungen Jahren ein gegenüber der Normalbevölkerung um ein Vielfaches gesteigertes KHK-Risiko. Durch die Vergabe verschiedener Lipidsenker konnte die Lebenserwartung dieser Patienten erhöht werden. Das KHK-Risiko dieser Patienten normalisiert sich allerdings in einem Alter ab etwa 55 Jahren.[38]
- In zahlreichen Studien wurde demonstriert, dass die Einnahme von Medikamenten zur Cholesterinsenkung insbesondere bei männlichen KHK-Hochrisikopatienten zu einem Rückgang des Herzinfarktrisikos führen kann, der allerdings in aller Regel durch eine Zunahme anderer Todesursachen kompensiert wurde. In den vergangenen Jahren konnte mit der Medikamentengruppe der Statine in einzelnen Studien erstmals auch ein geringer lebensverlängernder Nutzen der Einnahme eines Cholesterinsenkungspräparats demonstriert werden. Dieser zeigte sich allerdings nur in einem Teil der durchgeführten Studien und nur bei männlichen KHK-Hochrisikopatienten mittleren Alters.
- Menschen mit einer bestimmten Variante in dem Gen für den Low-Density-Lipoprotein-Rezeptor (LDL-Rezeptor) haben ein Leben lang niedrigere Cholesterinspiegel im Blut. Das Herzinfarktrisiko ist bei diesen Menschen um 23 % vermindert. Der LDL-Rezeptor bindet allerdings nicht nur LDL, sondern auch mehrere andere Proteine, sodass der Zusammenhang durch diesen Fakt noch nicht hergestellt ist.[39]
Die European Atherosclerosis Society schreibt:
„Unabhängige Meta-Analysen von über 200 prospektiven Kohortenstudien, mendelsch-randomisierten und randomisierten Studien, mit über 2 Millionen Teilnehmern bei 20 Millionen Jahren Follow-up und 150.000 kardiovaskulären Ereignissen zeigen eine überwältigend eindeutige, dosis-abhängige logarithmisch-lineare Korrelation zwischen der absoluten Höhe der vaskulären Exposition gegenüber LDL-C und dem Risiko einer arteriosklerotischen kardiovaskulären Erkrankung; dieser Effekt scheint sich zu erhöhen, je länger die Exposition zu LDL-C ist. Sowohl natürlich randomisierte genetische Studien als auch die randomisierten Interventionsstudien zeigen konsistent, dass jeder Mechanismus, der die Plasmakonzentration von LDL senkt, auch das Risiko eines arteriosklerotischen kardiovaskulären Ereignisses senken sollte, proportional zur absoluten LDL-C-Reduktion und zur zeitlich kumulativen Exposition gegenüber LDL-C, wenn die erreichte LDL-C-Reduktion zusammenfällt mit der Reduktion der LDL-Partikelzahl und es keine gegenspielenden Off-Target-Effekte gibt.“[40]
Dabei hängt der kausale Effekt des LDL-Cholesterins sowohl von der Höhe als auch der Akkumulation ab, der man ausgesetzt ist. Daher ist es von besonderer Bedeutung, das ganze Leben über niedrige LDL-Blutwerte zu haben. So kann die Anzahl der Partikel minimiert werden, die sich in den Arterienwänden einlagern und somit auch der fortschreitende Aufbau von Plaques verlangsamt werden.[41]
High-Density-Lipoprotein versus Low-Density-Lipoprotein
Die ursprüngliche Hypothese, ein erhöhter Cholesterinspiegel sei kausal verantwortlich für die koronare Herzerkrankung, wird in jüngerer Zeit meist nur noch in modifizierter Form vertreten. Unterschieden wird nun zwischen HDL- und LDL-Cholesterin, wobei ein hoher HDL-Cholesterinspiegel als günstig, ein hoher LDL-Spiegel als nachteilig angesehen wird. Entsprechend dieser Vorstellung wird HDL populärwissenschaftlich als „gutes“ Cholesterin bezeichnet, LDL als „schlechtes“.
Diese Vorstellung stützt sich auf verschiedene Beobachtungen:
- HDL fördert den Transport von Cholesterin vom Gewebe zur Leber, während LDL zum Transport in umgekehrter Richtung beiträgt. Daher vermutet man, dass ein hoher HDL-Spiegel und ein niedriger LDL-Spiegel dazu führen, dass im Verhältnis mehr Cholesterin von den Gefäßen zur Leber transportiert wird und sich deshalb weniger arteriosklerotische Plaques bilden können.
- Das Verhältnis von LDL zu HDL korreliert noch stärker als der Gesamtcholesterinspiegel mit den bekannten Risikofaktoren für Arteriosklerose wie Alter, Geschlecht, Rauchen, Übergewicht und Bewegungsmangel. Betrachtet man also lediglich die HDL- und LDL-Spiegel, ohne nach Risikofaktoren zu normieren, steigt das Risiko anscheinend sehr deutlich mit dem LDL-Spiegel.
- In wissenschaftlichen Untersuchungen der letzten 20–30 Jahre hat man festgestellt, dass die arteriosklerotischen Plaques überwiegend aus chemisch modifiziertem (oxidiertem) LDL-Cholesterin entstehen.
Cholesterin in der Nahrung
- Bei Hasen und anderen überwiegend vegetarisch lebenden Tieren führt im Tierversuch die Verabreichung einer stark cholesterinhaltigen Nahrung (Milch, Eigelb) zur Entwicklung einer Arteriosklerose. Diese Beobachtung wurde erstmals 1908 von dem russischen Wissenschaftler Alexander Ignatowski veröffentlicht. Umstritten ist allerdings die Übertragbarkeit dieser Ergebnisse auf den Menschen, da dessen natürlicher Regelmechanismus für die Höhe des Cholesterinspiegels die Aufnahme von Cholesterin über die Nahrung nahezu vollständig kompensiert. Daher wurden später ähnliche Untersuchungen an Schweinen vorgenommen, welche eine 70%ige Homologie zum Menschen aufweisen, ferner auch an Affen, mit ähnlichen Ergebnissen wie bei den Hasen. Bei einzelnen der untersuchten Affenarten, die wie Schweine oft Allesfresser mit überwiegend vegetarischer Ernährung sind, fand man allerdings starke individuelle Unterschiede auch innerhalb einer Art. Bei einzelnen Individuen lässt sich der Cholesterinspiegel demnach durch die Ernährung beeinflussen („hyper-responders“), bei anderen nicht („hypo-responders“).
- Ancel Keys veröffentlichte aufsehenerregende vergleichende Studien von sechs (1953[42]) bzw. sieben Ländern (1966, 1970 und 1980[42]), in denen er für diese Länder länderübergreifend eine Korrelation zwischen der Rate koronarer Herzkrankheiten (KHK; Erkrankung der Herzkranzgefäße) und dem Anteil tierischer Fette in der Ernährung zeigte. Insbesondere Japan wies eine niedrige KHK-Rate auf, bei gleichzeitig geringem Anteil tierischer Fette in der Nahrung, in den USA ist das Gegenteil der Fall. Später wurde Keys zum Vorwurf gemacht, dass er gezielt nur diejenigen der zu diesem Zeitpunkt veröffentlichten Länder-Datensätze präsentiert habe, die die von ihm postulierte Korrelation unterstützten. Andere Studien, welche die KHK-Rate von eingewanderten Japanern in den USA untersuchten, konstatierten eine Angleichung der niedrigeren japanischen an die USA-KHK-Rate. Dies könnte für ernährungsbedingte Faktoren sprechen, wäre aber auch durch andere Faktoren erklärbar, die mit dem Lebensstil zusammenhängen. Kritiker stellen auch die Vergleichbarkeit der von verschiedenen Staaten veröffentlichten Todesursachen in Frage, da bei der Feststellung der Todesursache auch lokale Gewohnheiten und kulturelle Faktoren eine Rolle spielten.
Empfehlungen zu Lebensstil und medikamentöser Behandlung
Die Hypothese, Cholesterin sei kausal verantwortlich für Herzinfarkte, führte bereits in den 1960er Jahren zu einer breit angelegten öffentlichen Informationskampagne in den USA, um die Bevölkerung vor den möglichen Gefahren eines hohen Cholesterinspiegels zu warnen. Im Jahre 1984 warnte das amerikanische Nachrichtenmagazin Time in einer Titelgeschichte vor dem Verzehr von Eiern und Wurst. Um diese Kampagne auszuweiten, rief 1985 die American Heart Association (AHA, Amerikanischer Kardiologenverband) das National Cholesterol Education Program (NCEP, Nationales Cholesterin-Erziehungsprogramm) ins Leben. Das NCEP gibt seit seiner Gründung regelmäßig Empfehlungen heraus, an denen sich die Behandlung von Patienten mit hohem Cholesterinspiegel orientieren soll. In Deutschland gibt die Deutsche Gesellschaft für Kardiologie (DGK) als entsprechende Fachgesellschaft eigene Zielwerte heraus, die aber in der Regel den amerikanischen Werten sehr ähneln. Eine vergleichbare Rolle wie das NCEP übernimmt in Deutschland die industrienahe Lipid-Liga.
Die grundlegenden Richtlinien der NCEP III, denen sich die europäischen und deutschen Gesellschaften angeschlossen haben, unterscheiden drei gestaffelte Risikogruppen: Zur Gruppe 1 zählen alle Patienten, die bereits eine KHK entwickelt haben oder ein vergleichbares Risiko aufweisen (dazu zählt z. B. auch eine Diabeteserkrankung). Diese Patienten haben ein 10-Jahres-Risiko für ein kardiales Ereignis von > 20 %. Zur Gruppe 2 zählen die Patienten, die mindestens zwei Risikofaktoren aufweisen, zur Gruppe 3 die Patienten mit weniger als zwei Risikofaktoren.[43]
Patienten der Gruppe 1 sollten bei LDL-Werten über 100 mg/dl ihren Lebensstil ändern (Ernährung etc.), bei Werten über 130 mg/dl eine medikamentöse Therapie beginnen. Ziel sollte für sie sein, LDL-Werte unter 100 mg/dl zu erreichen.
Patienten der Gruppe 2 sollten bei LDL-Werten über 130 mg/dl ihren Lebensstil ändern, bei Werten über 130 mg/dl oder 160 mg/dl (abhängig von der spezifischen Risikoberechnung) eine medikamentöse Therapie beginnen. Ziel sollte sein, LDL-Werte unter 130 mg/dl zu erreichen.
Patienten der Gruppe 3 sollten bei LDL-Werten über 160 mg/dl ihren Lebensstil ändern und eine medikamentöse Therapie erwägen, ab 190 mg/dl wird eine medikamentöse Therapie dringend empfohlen.
Als Risikofaktoren gelten:
- Rauchen
- erhöhter Blutdruck (über 140/90 mmHg oder eine aktuelle hypertensive Behandlung)
- niedriges HDL-Cholesterin (< 40 mg/dl)
- koronare Herzerkrankungen in der Familie (bei männlichen Verwandten ersten Grades unter 55 Jahren oder weiblichen Verwandten ersten Grades unter 65 Jahren)
- Alter (Männer über 45, Frauen über 55 Jahre)
Als Lebensstiländerungen werden empfohlen:
- Reduktion der verzehrten gesättigten Fettsäuren (< 7 % der Gesamtenergie) und des Cholesterins
- nichtmedikamentöse Therapieoptionen zur LDL-Senkung (z. B. pflanzliche Sterole [2 g/Tag] etc.)
- Gewichtsreduktion
- erhöhte körperliche Betätigung
Die Anwendung dieser Zielwerte wird von den deutschen Fachgesellschaften der Kardiologen und Internisten unterstützt und befürwortet.[44]
Cholesterin und Schlaganfallrisiko
Der Zusammenhang von Cholesterin und Schlaganfällen ist komplex, zumal Cholesterin nicht der einzige Risikofaktor für Schlaganfälle ist, sondern auch der Blutdruck einen starken Einfluss hat. Generell hat sich in den letzten Jahren jedoch gezeigt, dass hohe Cholesterinspiegel ein höheres Risiko für ischämische arteriothrombotische Schlaganfälle bedeuten, also Schlaganfälle, die durch einen Gefäßverschluss auf dem Boden einer Arteriosklerose entstehen. Gleichzeitig schützen höhere Cholesterinspiegel aber vor Schlaganfällen durch Hirnblutungen (hämorrhagischer Schlaganfall). Umgekehrt bedeuten niedrige Cholesterinspiegel ein höheres Risiko für hämorrhagische Schlaganfälle. Der Zusammenhang wurde in vielen unterschiedlichen Studien gefunden, sodass mit Stand 2019 davon ausgegangen werden kann, dass Cholesterin „wahrscheinlich“ eine ursächliche Rolle spielt. Für die Therapie bedeutet das, dass eine cholesterinsenkende Therapie beispielsweise mit Statinen das Risiko für ischämische Schlaganfälle senkt. Es muss allerdings auch auf eine gute Blutdruckeinstellung geachtet werden, da hoher Blutdruck das Risiko für alle Schlaganfallarten steigert. Niedrige Cholesterinspiegel bei hohem Blutdruck bedeuten ein noch höheres Risiko für hämorrhagische Schlaganfälle.[45]
Cholesterin und Krebserkrankungen
Cholesterin spielt beim Metabolismus verschiedener Krebsarten eine wesentliche Rolle. Cholesterin-Derivate begünstigen das Krebswachstum und unterdrücken die Immunabwehr des Körpers.[46]
Serum-Cholesterinspiegel und Krebsrisiko
Bei Krebserkrankung ist der Cholesterinspiegel zum Beispiel bei an Brustkrebs erkrankten Frauen im Vergleich zu Gesunden erhöht.[47][48] Ursache dafür könnte sein, dass ein Abbauprodukt von Cholesterin, das Oxysterol, dem Östrogen sehr ähnlich ist und auch eine wachstumsfördernde Wirkung hat.[49]
Bei fortschreitendem Leberkrebs wird die Cholesterinbildung eingeschränkt und als Folge sinkt auch der Serum-Cholesterinspiegel.
Eine cholesterin- und fettreiche Ernährung beeinflusst das Krebswachstum.[50]
Cholesterin und geistige Gesundheit
Cholesterin und Gewaltbereitschaft
In einer im Jahre 2005 veröffentlichten Studie zeigte sich ein statistisch signifikanter Zusammenhang zwischen einem niedrigen Gesamtcholesterinspiegel bei Kindern und
Schulverweisen in den Vereinigten Staaten; dieser zeigte sich allerdings nur bei nicht-afroamerikanischen Kindern. Nicht-afroamerikanische Kinder und Jugendliche mit einem
Gesamtcholesterinspiegel unterhalb des
-Perzentils (< 145 mg/dl) hatten eine fast dreifach erhöhte Wahrscheinlichkeit, in ihrer
Schullaufbahn von der Schule verwiesen worden zu sein. Dies wird von den Autoren als Hinweis dafür gewertet, dass niedrige Cholesterinspiegel mit einer erhöhten Aggressivität
im Zusammenhang stehen könnten.[51] Sie verweisen allerdings darauf, dass Stress (zum Beispiel durch Konflikte
in der Schule) auch den Cholesterinstoffwechsel beeinflussen kann, und dass andere Faktoren wie genetische Disposition, Ernährungsweise und Mangel anderer Nährstoffe,
und generelle Lebensumstände hineinspielen, und damit das Erkennen von Kausalitäten erheblich erschwert ist.
Cholesterin und Depressionen
Die Studienlage zum Zusammenhang von Depression und Cholesterinspiegel ist uneinheitlich.
Es gibt Studien, welche Depression mit niedrigen Spiegeln in Verbindung bringen,[52] und Studien, die erhöhte Spiegel bei Depression feststellten.[53][54]
Cholesterinspiegelerhöhung durch Stress
In einer Studie aus dem Jahr 2005 wurde ein Zusammenhang zwischen erhöhtem psychischem Stress und einer Erhöhung des Cholesterinspiegels nachgewiesen.[55] Dieser Zusammenhang zeigte sich sowohl kurzfristig als auch innerhalb eines Zeitraums von drei Jahren. Allerdings war die Ausprägung dieses Phänomens für verschiedene Probanden stark unterschiedlich. Die Probanden, die auch kurzfristig unter Stresseinfluss einen relativ hohen Cholesterinanstieg zeigten, hatten auch besonders hohe Anstiege über den längeren Zeitraum. Hierbei ist stets zu beachten, dass Stress sowohl das Ernährungsverhalten als auch den Stoffwechsel grundlegend beeinflussen kann, so dass ein Rückschluss auf einzelne Stoffe erschwert ist.
Gedächtnisleistung
In einer an 326 Frauen mittleren Alters durchgeführten und 2003 veröffentlichten Studie zeigte sich eine lineare Korrelation der Gedächtnisleistung mit dem LDL-Cholesterinspiegel. 29 Frauen nahmen Lipidsenker.[56]
In einer anderen Studie wurden 3.486 Männer und 1.341 Frauen mit einem mittleren Alter von 55 Jahren untersucht. Die Teilnehmer unterzogen sich drei kognitiven Tests über einen Zeitraum von 10 Jahren. Die Studie zeigte, dass hohe Cholesterinwerte zusammen mit Bluthochdruck zu frühem Gedächtnisverlust führten.[57]
Allgemein gelten heute hohe Cholesterinwerte zur Lebensmitte als Risiko für die Entwicklung von Demenz. Ab einem Alter von 85 Jahren allerdings stehen hohe Cholesterinwerte in Zusammenhang mit besserer Gedächtnisleistung.[58]
Demenz
Studien zeigen einen Zusammenhang zwischen hohen Cholesterinwerten während der Lebensmitte und der späteren Entwicklung von Demenz.[59]
In einer Studie mit 2125 Teilnehmern wurde ein Zusammenhang zwischen hohen LDL-Cholesterin und frühem Einsetzen von Alzheimer gefunden.[60]
Cholesterin und Ernährung

Einfluss der Ernährung auf den Cholesterinspiegel
Eine hohe Zufuhr von gesättigten Fettsäuren erhöht sowohl die Gesamt- als auch die LDL-Cholesterinkonzentration im Blut. Die Deutsche Gesellschaft für Ernährung empfiehlt daher, die Zufuhr an gesättigten Fetten auf 7 % bis 10 % der täglich aufgenommenen Nahrungsenergie zu beschränken.[61] Die WHO empfiehlt zur Reduktion des LDL-Spiegels und somit zur Vorbeugung kardiovaskulärer Erkrankungen ebenfalls den Konsum gesättigter Fette auf unter 10 % zu beschränken.[62]
Die Zufuhr von Nahrungscholesterin – hauptsächlich in tierischen Lebensmitteln enthalten[63] – führt wahrscheinlich zu einem Anstieg des Verhältnisses von Gesamt- zu HDL-Cholesterin und mit überzeugender Evidenz zu einem geringen Anstieg von Gesamt- und LDL-Cholesterin.[64]
Die National Academies of Sciences, Engineering, and Medicine empfehlen, die trans-Fettsäuren- und Cholesterinaufnahme „so niedrig wie möglich“ zu halten, ohne dabei die adäquate Nährstoffversorgung zu gefährden.[65]
Die meisten tierischen Lebensmittel enthalten sowohl Cholesterin als auch gesättigte Fette. In jüngerer Zeit wird argumentiert, dass die wenigen tierischen Lebensmittel, die zwar viel Cholesterin, aber wenig gesättigte Fette enthalten (Eier, Garnelen), keinen negativen Einfluss auf die Herzkreislaufgesundheit haben.[66] So lässt der Konsum von Eiern für geschätzt 70 % der Menschen den Cholesterinspiegel kaum ansteigen. Bei Personen, bei denen Eierkonsum zu einem Anstieg des Gesamtcholesterinspiegels führt, steigt sowohl der LDL- als auch der HDL-Spiegel, was erklären könnte, warum Eier bislang in Beobachtungsstudien nicht eindeutig mit einem erhöhten Risiko für Herzkreislauferkrankungen assoziiert sind.[67] Um die gesundheitlichen Aspekte des Eierkonsums abschließend zu bewerten, sieht die Deutsche Gesellschaft für Ernährung noch Forschungsbedarf in Form von Interventionsstudien.[64]
Empfehlung bei hohem Cholesterinspiegel
Nach einer Diagnose eines hohen Cholesterinspiegels wird in der Regel als erste Maßnahme eine fettmodifizierte und cholesterinarme Ernährung empfohlen. Eine umfassende Darstellung zu dieser Frage wurde 1981 vom Institut für Sozialmedizin und Epidemiologie des Bundesgesundheitsamts veröffentlicht.[68]
Gemäß den Empfehlungen der Deutsche Gesellschaft zur Bekämpfung von Fettstoffwechselstörungen und ihren Folgeerkrankungen (Lipid-Liga) sollten hierbei folgende Punkte bei der Nahrungsaufnahme bedacht werden:[69]
- Wenig fettes Fleisch, Innereien, Wurstwaren, Schinken
- Wenig Käse, Sahne, Vollmilch, Butter
- Eier nur maßvoll konsumieren
- Fettarme Zubereitung
- Wenig tierische Lebensmittel
- Mehrmals am Tag frisches Obst und Gemüse
- Verwendung von Pflanzenöl (jedoch kein Kokos oder gehärtete Margarine)
- Verzicht auf Alkohol
- Ausreichend Bewegung
Wasserlösliche Ballaststoffe senken dosisabhängig den Gesamt- und LDL-Cholesterinspiegel.[70]
Auch Vitamin-D-Supplemente können den Gesamt- und LDL-Cholesterinspiegel senken.[71]
Ungefilterter Kaffee enthält Öle, welche den Cholesterinspiegel ansteigen lassen können. Im Falle von Filterkaffee bleiben diese jedoch großteils im Filter zurück und wirken sich daher nicht aus.[72][73]
Darüber hinaus wird ein Cholesterin-senkender Einfluss bestimmter Lebensmittel diskutiert. So können 3 g Beta-Glucan am Tag aus beta-glucanreichen Lebensmitteln wie Gerstenbackwaren, Gerstenflocken, Gersten-Salate oder Haferkleie als Teil einer abwechslungsreichen und ausgewogenen Ernährung den Cholesterinspiegel senken und reduzieren damit einen wesentlichen Risikofaktor von Herz- und Gefäßerkrankungen.[74]
Pflanzenbasierte Ernährung
Nach einer Übersichtsarbeit von 2017 wurden bei Vegetariern und Veganern signifikant verringerte Gesamt- und LDL-Cholesterinspiegel beobachtet: bei Vegetariern −28,2 mg/dl bzw. −21,3 mg/dl und bei Veganern −31,0 mg/dl bzw. −22,9 mg/dl. Dies ging mit einem um 25 % verringerten Risiko für koronare Herzerkrankung einher.[75]
In Interventionsstudien wurde untersucht, ob eine Umstellung auf eine pflanzenbasierte Ernährung geringere Cholesterinspiegel mit sich bringt. Eine Meta-Analyse von 2015, die 11 Interventionsstudien einbezog, kam zu dem Schluss, dass LDL- und HDL-Spiegel bei pflanzenbasierter Ernährung signifikant verringert sind:
- Gesamtcholesterin −0,36 mmol/L (entspricht 13,9 mg/dl)
- LDL-Cholesterin −0,34 mmol/L (entspricht 13,1 mg/dl)
- HDL-Cholesterin −0,10 mmol/L (entspricht 3,9 mg/dl).[76]
Eine Meta-Analyse von 2017, die 30 Beobachtungs- und 19 Interventionsstudien einbezog, bestätigte diese Beobachtung und kam zu dem Schluss, dass vegane Kostformen den größten Effekt zeigen.[77]
Einfluss von Übergewicht
Bei Übergewicht treten Fettstoffwechselstörungen wie erhöhtes LDL-Cholesterin und hohe Plasma-Triglyzeride auf. Nach Gewichtsreduktion kann innerhalb kurzer Zeit eine Senkung des Gesamtcholesterins und des LDL-Cholesterins beobachtet werden. Im Vergleich zu anderen Lipiden am deutlichsten verringern sich die Triglyzeride unter einer Gewichtsreduktion. Es zeigte sich, dass eine Gewichtsreduktion von 7 bis 10 kg eine eindeutige Verbesserung in den Lipidparametern mit sich bringt. Zwischen dem HDL-Cholesterin und dem Körpergewicht besteht eine negative Korrelation. Bei einem Body-Mass-Index > 30 werden unabhängig von Alter und Geschlecht des Betroffenen niedrigere Werte für das HDL-Cholesterin im Plasma gemessen. Beim Fasten oder einer Ernährung mit weniger als 1000 kcal pro Tag fällt der HDL-Cholesterinspiegel zunächst ab. Erst bei Gewichtskonstanz oder einem geringeren Energiedefizit steigt das HDL-Cholesterin an. Unter körperlichem Training bleibt es allerdings auch bei rascher Gewichtsreduktion konstant.[78] Durch eine langfristige Veränderung der Fettzusammensetzung – insbesondere den teilweisen Ersatz gesättigter durch ungesättigte Fette – kann bei Männern das Risiko für Herz-Kreislauf-Erkrankungen gesenkt werden. Allerdings ist ungeklärt, welches ungesättigte Fett der ideale Ersatz ist.[79]
Genetische Aspekte
Bei Gruppen wie den Massai, die sich fast ausschließlich von Milch und Fleisch ernähren, hat vermutlich genetische Selektion dazu geführt, dass diese niedrigere Cholesterinwerte aufweisen.[80]
Japaner, die in ihrer Heimat weniger von Arteriosklerose betroffen sind, hatten nach ihrer Migration in die USA höhere Cholesterinwerte und erkrankten doppelt so häufig an koronarer Herzkrankheit.[81]
Industriefinanzierte Studien
Neil Barnard et al. untersuchten den Einfluss der Eierproduzenten auf die Cholesterinforschung.[82] Barnard zufolge erhöhte sich die Zahl der industriefinanzierten Studien, die dem Einfluss der Ernährung auf den Cholesterinspiegel gewidmet waren, von 0 % in den 1950er Jahren auf 60 % im Zeitraum 2010 bis 2019. Unter den industriefinanzierten Interventionsstudien, die die Wirkung des Eikonsums auf die Cholesterinkonzentration bestimmten, zeigten 34 % einen signifikanten Effekt, von den nicht-industriefinanzierten Studien waren es 51 %. Die Autoren empfehlen Lesern, Redakteuren und der Öffentlichkeit, bei der Interpretation der Studienergebnisse und Schlussfolgerungen auf die Finanzierungsquellen zu achten.[83]
Mit Phytosterolen angereicherte Lebensmittel
Phytosterole aus Pflanzen können nachgewiesenermaßen die Aufnahme von Nahrungscholesterin senken. Einige Functional-Food-Lebensmittel sind daher mit ihnen in hohen Mengen angereichert, die über eine übliche Ernährung nicht erreicht werden. Allerdings hemmen Phytosterole bei dauerhafter Anwendung nicht nur die Cholesterolaufnahme, sondern auch die Aufnahme von Carotinoiden und fettlöslichen Vitaminen.[84] Zudem kann sich bei Menschen, die aufgrund genetischer Veränderungen überschüssige Phytosterole nicht abbauen können, dieses im Blut anreichern und Arteriosklerose hervorrufen. Damit erhöht sich für diese Personen sogar das Risiko einer Herz-Kreislauf-Erkrankung.[85][86]
Cholesterinskeptiker
Das THINCS (The International Network of Cholesterol Sceptics) ist ein loses Netzwerk von etwa 90 Wissenschaftlern, die die so genannte Cholesterinhypothese anzweifeln. Es wurde vom Dänen Uffe Ravnskov (* 1934) gegründet. Ihnen zufolge sei der Einfluss einer kurzfristigen Nahrungsumstellung auf den Cholesterinspiegel nur gering, da die Zusammensetzung der Nahrung nur einen geringen Anteil bei der Bildung von Cholesterin hat.[87]
Ravnskov argumentierte beispielsweise um 1999, eine genauere Auswertung von japanischen Einwanderern in die USA zeige, dass deren Herzerkrankungen und Arteriosklerose unabhängig von der Nahrungszusammensetzung und dem ermittelten Cholesterinspiegel sei. Vielmehr wirke sich ein Beibehalten des japanischen Lebensstils, unabhängig von der Ernährung, positiv aus: Japaner, die sich so fett ernährten wie Amerikaner, jedoch ansonsten weitgehend ihre traditionelle Lebensweise beibehielten, litten seltener an Arteriosklerose – sogar seltener als Japaner, die sich weiterhin fettarm/japanisch ernährten und sich aber an den amerikanischen Lebensstil gewöhnt hatten.[88]
Ravnskov wiederum wird von seinen Kollegen vorgeworfen, dass dieser die große Zahl gut designter Studien ignoriere, welche einen klaren Zusammenhang zwischen LDL-Cholesterin und Arteriosklerose zeigten.[89] Ravnskov konnte zwar in Briefen an die Herausgeber medizinischer Fachzeitschriften lange Jahre hin den Zusammenhang zwischen Cholesterin und Arteriosklerose bestreiten. Alle diese Briefe und seine unbewiesene These wurden aber in entsprechenden Antworten sorgfältig widerlegt.[90]
Arzneimittel
Die ersten Mittel zur Senkung des Cholesterinspiegels waren Gallensäureaustauscherharze (Cholestipol). Später kamen dann Fibrate sowie Nikotinsäurepräparate und deren Derivate auf den Markt. Heute werden in diesem Indikationsbereich fast nur noch Statine und Cholesterinwiederaufnahmehemmer eingesetzt, in Einzelfällen noch Fibrate.
Fibrate
Derzeit sind die Wirkstoffe Bezafibrat, Fenofibrat und Gemfibrozil im Einsatz. Fibrate zeichnen sich durch eine gute Triglyceridsenkung aus und werden heute deshalb vor allem bei Diabetikern eingesetzt.
Statine
Als die zurzeit wirksamsten Medikamente zur Senkung des Cholesterinspiegels gelten Statine. Sie gehören zur Gruppe der HMG-CoA-Reduktase-Hemmer (CSE-Hemmer), da sie das Schlüsselenzym der Cholesterinsynthese in der Zelle, die β-Hydroxy-β-methylglutaryl-Coenzym-A-Reduktase hemmen. Als Folge stellt die Zelle benötigtes Cholesterin nicht mehr selbst her, sondern nimmt Cholesterin aus dem Blut, über LDL-Rezeptoren, auf.
Ezetimib
Der Wirkstoff Ezetimib ist ein im Darm wirkender, selektiver Cholesterinwiederaufnahmehemmer (oder Cholesterol-Resorptionshemmer), der gezielt das Niemann-Pick C1-Like 1 (NPC1L1)-Protein blockiert. NPC1-L1 sitzt in der Membran von Enterozyten der Dünndarmwand und ist für die Aufnahme von Cholesterin und Phytosterolen aus dem Darm zuständig.
PCSK9-Hemmer
Das Enzym Proproteinkonvertase Subtilisin/Kexin Typ 9 (PCSK9) ist ein wichtiger intrinsischer Determinator des LDL-Spiegels. Es bindet den LDL-Rezeptor irreversibel und vermindert daher die Resorptionsrate von LDL aus dem Blut mit entsprechend höherem LDL-Spiegel. Bei einer seltenen Gen-Variante mit verminderter PCSK9-Aktivität zeigte sich ein deutlich geringerer LDL-Spiegel mit geringerer Rate koronarer Herzerkrankungen. Dies führte zur Entwicklung spezifischer gegen PCSK9 gerichteter monoklonaler Antikörper (PCSK9-Hemmer).
2015 wurden in der Europäischen Union die folgenden Arzneistoffe als PCSK9-Hemmer zugelassen: Alirocumab als Praluent der Firma Sanofi und Evolocumab als Repatha der Firma Amgen. Wirkungen und Anwendungsmöglichkeiten hängen von der Art der Patientengruppe ab und sind umfassend beschrieben worden.[91][92][93][94]
Schwerwiegende Nebenwirkungen wurden bisher nicht beschrieben. Als häufigste Nebenwirkungen sind allgemeine allergische Reaktionen und Reizungen im Bereich der Injektionsstelle zu nennen (bei je unter 10 % der Patienten).[95][96]
ATP-Citrat-Lyase-Hemmer
Mit Bempedoinsäure ist ein neuer Wirkmechanismus in Erprobung. Es wird ein Schlüsselenzym der Cholesterin-Biosynthese, die ATP-Citrat-Lyase, gehemmt. Bempedoinsäure ist ein Prodrug und erfordert eine Aktivierung durch das Enzym ACSVL1 (Very-long-chain-Acetyl-CoA-Synthetase 1), welches nur in der Leber, nicht jedoch in den meisten peripheren Zellen vorhanden ist.[97] Dieses ist ein wesentlicher Unterschied gegenüber den Statinen. In der CLEAR Harmony-Studie konnte gezeigt werden, dass Bempedoinsäure den LDL-Serumspiegel bei Patienten unter maximal tolerierter Statin-Dosis weiter senken kann.[98] Mit Bempedoinsäure betrug der Serumsspiegel von LDL-Cholesterin 12 Wochen nach Therapiebeginn 84,4 mg/dl, ohne 102,4 mg/dl. Eine Senkung der kardiovaskulären Sterblichkeit konnte nicht nachgewiesen werden. Seit Februar 2020 ist Bempedoinsäure in den USA (Nexletol),[99] seit April 2020 in der EU zugelassen (Nilemdo).[100]
Literatur
Biochemie und Physiologie
- Peter C. Heinrich, Matthias Müller, Lutz Graeve: Löffler/Petrides Biochemie und Pathobiochemie. Springer, 2014, ISBN 978-3-642-17972-3.
 doi:10.1007/978-3-642-17972-3.
doi:10.1007/978-3-642-17972-3. - F. R. Maxfield, G. van Meer: Cholesterol, the central lipid of mammalian cells. In: Current opinion in cell biology, Band 22, Nummer 4, August 2010, S. 422–429,
 doi:10.1016/j.ceb.2010.05.004,
doi:10.1016/j.ceb.2010.05.004,
 PMID 20627678,
PMID 20627678,
 PMC 2910236 (freier Volltext).
PMC 2910236 (freier Volltext). - Lihua Li, Ewelina P. Dutkiewicz, Ying-Chen Huang, Hsin-Bai Zhou, Cheng-Chih Hsu: Analytical methods for cholesterol quantification. In: Journal of Food and
Drug Analysis. 2019, Band 27, Nummer 2, S. 375–386
 doi:10.1016/j.jfda.2018.09.001,
doi:10.1016/j.jfda.2018.09.001,
 PMC 9296199 (freier Volltext).
PMC 9296199 (freier Volltext).
Verteilung der Lipid-Werte in Deutschland
-
 Cholesterinmesswerte im Bundes-Gesundheitssurvey 1998 in Deutschland. Robert Koch-Institut
Cholesterinmesswerte im Bundes-Gesundheitssurvey 1998 in Deutschland. Robert Koch-Institut
Vertreter der Cholesterin-KHK-Hypothese
- P. Schwandt, W. Richter, K. Parhofer: Handbuch der Fettstoffwechselstörungen. 2. Auflage. Schattauer, Stuttgart 2001, ISBN 3-7945-1977-9. (Die drei Herausgeber sind ehemalige Vorstände der Lipid-Liga)
- Christiane Eckert-Lill: Kampf dem Cholesterin. 2. Auflage. Govi, Eschborn 2003, ISBN 3-7741-0990-7. (Die Autorin fungiert als Geschäftsführerin Pharmazie der Bundesvereinigung der Apothekerverbände, ABDA)
Kritische Arbeiten zur Cholesterin-KHK-Hypothese
- Uffe Ravnskov, Udo Pollmer: Mythos Cholesterin. 4., komplett überarbeitete u. ergänzte Auflage. Hirzel, Stuttgart 2008, ISBN 978-3-7776-2123-4.
- Jörg Blech: Die Krankheitserfinder. Wie wir zu Patienten gemacht werden. S. Fischer, Frankfurt 2003, ISBN 3-10-004410-X, S. 78 ff. ( u. a. zur wirtschaftlichen Ausnutzung der Cholesterinproblematik)
- Ray Moynihan, Alan Cassels: Selling sickness. How the world’s biggest pharmaceutical companies are turning us all into patients. Nation Books, New York 2005, ISBN 1-56025-697-4.
- Walter Hartenbach: Die Cholesterin-Lüge. Das Märchen vom bösen Cholesterin. Herbig, München 2002, ISBN 3-7766-2277-6.
Sonstiges
- Axel W. Bauer: Cholesterin. In: Werner E. Gerabek, Bernhard D. Haage, Gundolf Keil, Wolfgang Wegner (Hrsg.): Enzyklopädie Medizingeschichte. Walter de Gruyter, Berlin / New York 2005, ISBN 3-11-015714-4, S. 258–259.
Einzelnachweise
- ↑ Eintrag zu
 CHOLESTEROL in der CosIng-Datenbank der EU-Kommission
CHOLESTEROL in der CosIng-Datenbank der EU-Kommission
- ↑ Hochspringen nach: a b
c d e
f g Eintrag zu
 CAS-Nr. 57-88-5 in der GESTIS-Stoffdatenbank des Institut für Arbeitsschutz der Deutschen Gesetzlichen Unfallversicherung. (JavaScript erforderlich)
CAS-Nr. 57-88-5 in der GESTIS-Stoffdatenbank des Institut für Arbeitsschutz der Deutschen Gesetzlichen Unfallversicherung. (JavaScript erforderlich)
- ↑ Hochspringen nach: a b c Hirsch-Kaufmann, Schweiger: Biologie für Mediziner und Naturwissenschaftler. 2., überarbeitete Auflage. Thieme, Stuttgart / New York 1992, ISBN 3-13-706502-X, S. 7, 34.
- ↑ I. M. Capell-Hattam, A. J. Brown: Sterol Evolution: Cholesterol Synthesis in
Animals Is Less a Required Trait Than an Acquired Taste. In: Current Biology, Band 30, Nummer 15, August 2020, S. R886–R888,
 doi:10.1016/j.cub.2020.06.007,
doi:10.1016/j.cub.2020.06.007,
 PMID 32750350.
PMID 32750350.
- ↑ L. H. Li, E. P. Dutkiewicz, Y. C. Huang, H. B. Zhou, C. C. Hsu: Analytical
methods for cholesterol quantification. In: Journal of food and drug analysis. Band 27, Nummer 2, April 2019, S. 375–386;
 doi:10.1016/j.jfda.2018.09.001,
doi:10.1016/j.jfda.2018.09.001,
 PMID 30987710,
PMID 30987710,
 PMC 9296199 (freier Volltext) (Review).
PMC 9296199 (freier Volltext) (Review).
- ↑ I. Ermilova, A. P. Lyubartsev: Cholesterol in phospholipid bilayers: positions
and orientations inside membranes with different unsaturation degrees. In: Soft matter, Band 15, Nummer 1, Dezember 2018, S. 78–93,
 doi:10.1039/c8sm01937a,
doi:10.1039/c8sm01937a,
 PMID 30520494.
PMID 30520494.
- ↑
 Cholesterol Information. In: cdc.gov. 27. September 2021
(amerikanisches Englisch).
Cholesterol Information. In: cdc.gov. 27. September 2021
(amerikanisches Englisch).
- ↑
 Niedriges
LDL- und hohes HDL-Cholesterol werden verschrieben, um das Risiko für kardiovaskuläre Ereignisse. Archiviert vom Internetarchiv
Niedriges
LDL- und hohes HDL-Cholesterol werden verschrieben, um das Risiko für kardiovaskuläre Ereignisse. Archiviert vom Internetarchiv
- ↑ science ORF at/Agenturen red:
 Hohe Cholesterinspiegel fordern viele Menschenleben. 28. Juli 2022.
Hohe Cholesterinspiegel fordern viele Menschenleben. 28. Juli 2022.
- ↑ Thomas Czypionka, Miriam Reiss, Stephanie Reitzinger:
 Volkswirtschaftliche Kosten der Hypercholesterinämie in Österreich. In:
Institute for Advanced Studies (IHS). Juni 2022.
Volkswirtschaftliche Kosten der Hypercholesterinämie in Österreich. In:
Institute for Advanced Studies (IHS). Juni 2022.
- ↑ Hochspringen nach: a
b
 Cholesterin. In: Lexikon der Biologie. Spektrum Akademischer Verlag, Heidelberg 1999.
Cholesterin. In: Lexikon der Biologie. Spektrum Akademischer Verlag, Heidelberg 1999.
- ↑
 Butter, stick, unsalted. In: FoodData Central, Agricultural Research Service (ARS).
Butter, stick, unsalted. In: FoodData Central, Agricultural Research Service (ARS).
- ↑ E. J. Behrman, Venkat Gopalan: Cholesterol and Plants In: Journal of Chemical Education,
Dezember 2005, v82, n12; S. 1791–1792.
 doi:10.1021/ed082p1791.
doi:10.1021/ed082p1791.
- ↑ Voet Voet: Biochemistry. 2. Auflage. Verlag Wiley & Son’s, 1995, S. 694–704.
- ↑ Joachim Reitner, Klaus Weber, Ute Karg:
 Das System Erde – was bewegt die Welt? Lebensraum und Zukunftsperspektiven. (PDF; 1,7 MB).
Universitätsverlag Göttingen, 2005
Das System Erde – was bewegt die Welt? Lebensraum und Zukunftsperspektiven. (PDF; 1,7 MB).
Universitätsverlag Göttingen, 2005
- ↑ William J. Griffiths, Yuqin Wang: Sterolomics in biology, biochemistry,
medicine. In: TrAC Trends in Analytical Chemistry.
Band 120, 1. November 2019,
S. 115280,
doi:
 10.1016/j.trac.2018.10.016,
10.1016/j.trac.2018.10.016,
 PMID 31839688.
PMID 31839688.
- ↑ Leland L. Smith: Cholesterol Autoxidation. Plenum Press, New York / London 1981, ISBN 0-306-40759-0.
- ↑ B. Jassal:
 Cholesterol biosynthesis. reactome.org
Cholesterol biosynthesis. reactome.org
- ↑ B. Jassal:
 Metabolism of bile acids and bile salts. reactome.org
Metabolism of bile acids and bile salts. reactome.org
- ↑ Bruce Alberts: Molekularbiologie der Zelle. 6. Auflage. Weinheim, Germany 2017, ISBN 978-3-527-34072-9, S. 830.
- ↑ B.-L. Song, N. B. Javitt, R. A. DeBose-Boyd: Insig-mediated degradation of HMG CoA reductase stimulated by
lanosterol, an intermediate in the synthesis of cholesterol. In: Cell Metabolism. Vol. 1, Nr. 3, 1. März 2005, S. 179–189,
 doi:10.1016/j.cmet.2005.01.001.
doi:10.1016/j.cmet.2005.01.001.
- ↑ H.-U. Melchert u. a.: Fatty acid patterns in triglycerides, diglycerides, free fatty acids, cholesteryl
esters and phosphatidylcholine in serum from vegetarians and non-vegetarians. In: Atherosclerosis. Band 65, Nr. 1–2, 1987, S. 159–66.
 PMID 3606730
PMID 3606730
- ↑ Helmut Schröder u. a.: Relationship between body mass index, serum cholesterol, leisure-time physical activity, and diet in a Mediterranean Southern-Europe population. In: British Journal of Nutrition. Band 90, Nr. 02, 2003, S. 431–439.
- ↑ Hochspringen nach: a b T. Colin Campbell, Thomas M. Campbell: The China Study: The Most Comprehensive Study of Nutrition Ever Conducted and the Startling Implications for Diet, Weight Loss and Long-term Health. Perseus Distribution, 2006, ISBN 1-932100-66-0, S. 444 (englisch).
- ↑ P. Joseph, D. Leong u. a.: Reducing the Global Burden of Cardiovascular
Disease, Part 1: The Epidemiology and Risk Factors. In: Circulation research, Band 121, Nummer 6, September 2017, S. 677–694;
 doi:10.1161/CIRCRESAHA.117.308903,
doi:10.1161/CIRCRESAHA.117.308903,
 PMID 28860318 (Review),
PMID 28860318 (Review),
 semanticscholar.org (PDF)
semanticscholar.org (PDF)
- ↑ F. Farzadfar, M. M. Finucane u. a.: National, regional, and global trends
in serum total cholesterol since 1980: systematic analysis of health examination surveys and epidemiological studies with 321 country-years and 3·0 million participants.
In: The Lancet, Band 377, Nummer 9765, Februar 2011, S. 578–586;
 doi:10.1016/S0140-6736(10)62038-7,
doi:10.1016/S0140-6736(10)62038-7,
 PMID 21295847,
PMID 21295847,
 ncdseminar.org
(PDF; 205 kB)
ncdseminar.org
(PDF; 205 kB)
- ↑ Clin Chem. 18, 1972, S. 449–502.
- ↑ C. S. Briche, D. Carter, K. S. Webb: Comparison of gas chromatography and liquid chromatography mass
spectrometric measurements for high accuracy analysis of cholesterol in human serum by isotope dilution mass spectrometry. In: Rapid Commun Mass Spectrom.
Band 16, Nr. 9, 2002, S. 848–853.
 PMID 11948815
PMID 11948815
- ↑ A. Takatsu, S. Nishi: Total cholesterol in serum determined by isotope dilution/mass spectrometry, with
liquid-chromatographic separation. In: Clin Chem. Band 33, Nr. 7, Jul 1987, S. 1113–7.
 PMID 3297419
PMID 3297419
- ↑ Risk of fatal coronary heart disease in familial hypercholesterolaemia. In: BMJ. Band 303, Nr. 6807, 12. Okt 1991, S. 803–806.
- ↑ Leo E. Akioyamen, Jacques Genest, Shubham D. Shan, Rachel L. Reel, Jordan M. Albaum:
Estimating the prevalence of heterozygous familial hypercholesterolaemia: a systematic review and meta-analysis. In:
BMJ open. Band 7,
Nr. 9, 1. September 2017,
S. e016461,
doi:
 10.1136/bmjopen-2017-016461,
10.1136/bmjopen-2017-016461,
 PMID 28864697,
PMID 28864697,
 PMC 5588988 (freier Volltext).
PMC 5588988 (freier Volltext).
- ↑ M. K. Ito, M. P. McGowan, P. M. Moriarty: Management of
familial hypercholesterolemias in adult patients: recommendations from the National Lipid Association Expert Panel on Familial Hypercholesterolemia. In:
J Clin Lipidol. Band 5, 3 Suppl,
Juni 2011, S. S38–S45,
doi:
 10.1016/j.jacl.2011.04.001,
10.1016/j.jacl.2011.04.001,
 PMID 21600528.
PMID 21600528.
- ↑ Walter Siegenthaler: Siegenthalers Differentialdiagnose: Innere Krankheiten- vom Symptom zur Diagnose. 19. Auflage. Georg Thieme Verlag, 2005, ISBN 3-13-344819-6, S. 1060.
- ↑ Hamid A. Emminger, Thomas Kia: Exaplan: das Kompendium der klinischen Medizin, Band 2. 5. Auflage. Elsevier, Urban & Fischer-Verlag, 2007, ISBN 978-3-437-42462-5, S. 958.
- ↑ Walter Siegenthaler: Klinische Pathophysiologie. 9. Auflage. Georg Thieme Verlag, 2006, ISBN 3-13-449609-7, S. 218.
- ↑ A. Keys, J. T. Anderson, F. Grande: Serum cholesterol response to changes in the diet: II. The effect
of cholesterol in the diet. In: Metabolism. Band 14, Nr. 7, Jul 1965, S. 759–765.
 doi:10.1016/0026-0495(65)90002-8.
doi:10.1016/0026-0495(65)90002-8.
 PMID 25286460.
PMID 25286460.
- ↑ Brian A. Ference, Henry N. Ginsberg, Ian Graham, Kausik K. Ray, Chris J. Packard:
Low-density lipoproteins cause atherosclerotic cardiovascular disease. 1. Evidence from genetic, epidemiologic, and clinical studies. A
consensus statement from the European Atherosclerosis Society Consensus Panel. In: European Heart Journal.
Band 38,
Nr. 32, 21. August 2017,
S. 2459–2472,
doi:
 10.1093/eurheartj/ehx144
(
10.1093/eurheartj/ehx144
(  oup.com).
oup.com).
- ↑ Risk of fatal coronary heart disease in familial hypercholesterolaemia.
Scientific Steering Committee on behalf of the Simon Broome Register Group. In: BMJ. Band 303, Nummer 6807, Oktober 1991, S. 893–896.
 PMID 1933004.
PMID 1933004.
 PMC 1671226 (freier Volltext).
PMC 1671226 (freier Volltext).
- ↑ hil: Vorwurf der Cholesterinlüge entkräftet. In:
Deutsches Ärzteblatt. Jahrgang 36, Nr. 105,
2008, S. A-1812
(
 aerzteblatt.de).
aerzteblatt.de).
- ↑ Brian A. Ference, Henry N. Ginsberg, Ian Graham, Kausik K. Ray, Chris J. Packard:
Low-density lipoproteins cause atherosclerotic cardiovascular disease. 1. Evidence from genetic, epidemiologic, and clinical studies. A
consensus statement from the European Atherosclerosis Society Consensus Panel. In: European Heart Journal.
Band 38,
Nr. 32, 21. August 2017,
S. 2459–2472,
doi:
 10.1093/eurheartj/ehx144
(
10.1093/eurheartj/ehx144
(  oup.com).
oup.com).
- ↑ Brian A. Ference, Ian Graham, Lale Tokgozoglu, Alberico L. Catapano: Impact
of Lipids on Cardiovascular Health: JACC Health Promotion Series. In: Journal of the American College of Cardiology.
Band 72,
Nr. 10, 4. September 2018,
S. 1141–1156,
doi:
 10.1016/j.jacc.2018.06.046.
10.1016/j.jacc.2018.06.046.
- ↑ Hochspringen nach: a
b
 Ancel Keys 7 Countries Study: Still accurate, actionable
and relevant
Ancel Keys 7 Countries Study: Still accurate, actionable
and relevant
- ↑
 ATP 3 Cholesterol Guidelines, NHLBI.
ATP 3 Cholesterol Guidelines, NHLBI.
- ↑
 DGFF
(Lipid-Liga, März 2005): Vereinheitlichung von Referenzwerten für das Lipidprofil auf Laborberichten. Archiviert vom Internetarchiv.
DGFF
(Lipid-Liga, März 2005): Vereinheitlichung von Referenzwerten für das Lipidprofil auf Laborberichten. Archiviert vom Internetarchiv.
- ↑ Daniel G. Hackam, Robert A. Hegele: Cholesterol Lowering and Prevention of
Stroke. In: Stroke. Band 50,
Nr. 2, 1. Februar 2019,
S. 537–541,
doi:
 10.1161/STROKEAHA.118.023167.
10.1161/STROKEAHA.118.023167.
- ↑ Binlu Huang, Bao-liang Song, Chenqi Xu: Cholesterol metabolism in cancer:
mechanisms and therapeutic opportunities. In: Nature Metabolism. Band 2, Nr. 2,
Februar 2020, S. 132–141,
doi:
 10.1038/s42255-020-0174-0.
10.1038/s42255-020-0174-0.
- ↑ J. B. Lopez-Saez, J. A. Martinez-Rubio, M. M. Alvarez, C. G. Carrera, Dominguez Villar M, A. G. de Lomas Mier,
C. Doménech, A. Senra-Varela: Metabolic Profile of Breast Cancer in a Population of Women in Southern Spain. In: Open Clin Cancer J. Band 2, Nr. 18. Jan 2008,
S. 1–6.
 PMID 18665244.
PMID 18665244.
- ↑ G. Ray, S. A. Husain: Role of lipids, lipoproteins and vitamins in women
with breast cancer. In: Clin Biochem. Band 34, Nr. 1, Feb 2001, S. 71–76.
 PMID 11239519.
PMID 11239519.
- ↑ E. R. Nelson, S. E. Wardell, J. S. Jasper, S. Park,
S. Suchindran, M. K. Howe, N. J. Carver, R. V. Pillai, P. M. Sullivan, V. Sondhi, M. Umetani, J. Geradts, D. P. McDonnell: 27-Hydroxycholesterol Links Hypercholesterolemia
and Breast Cancer Pathophysiology. In: Science. Band 342, 2013, S. 1094–1098,
 doi:10.1126/science.1241908.
doi:10.1126/science.1241908.
- ↑ Xiao Ding, Weihua Zhang, Song Li, Hui Yang: The role of cholesterol metabolism
in cancer. In: American Journal of Cancer Research. Band 9, Nr. 2,
1. Februar 2019, S. 219–227,
 PMID 30906624,
PMID 30906624,
 PMC 6405981 (freier Volltext).
PMC 6405981 (freier Volltext).
- ↑ J. Zhang u. a.: Association of serum cholesterol and history of school suspension among school-age
children and adolescents in the United States. In: Am J Epidemiol. Band 161, Nr. 7, 2005, S. 691–699.
 PMID 15781958.
PMID 15781958.
- ↑ Edward C. Suarez: Relations of Trait Depression and Anxiety to Low Lipid and Lipoprotein Concentrations in Healthy Young Adult Women. In: Psychosomatic Medicine. Band 61, 1999, S. 273–279.
- ↑ Claudia Johanna Wagner, Cornelia Musenbichler, Lea Böhm, Katharina Färber, Anna-Isabell Fischer:
LDL cholesterol relates to depression, its severity, and the prospective course. In:
Progress in Neuro-Psychopharmacology and Biological Psychiatry.
Band 92, 8. Juni 2019,
S. 405–411,
doi:
 10.1016/j.pnpbp.2019.01.010.
10.1016/j.pnpbp.2019.01.010.
- ↑
 The Association between Depressive Mood and Cholesterol Levels in Korean Adolescents.
The Association between Depressive Mood and Cholesterol Levels in Korean Adolescents.
- ↑ A. Steptoe, L. Brydon: Associations Between Acute Lipid Stress Responses and Fasting Lipid Levels 3 Years Later. In: Health Psychology. Vol. 24, No. 6, 2005, S. 601–607.
- ↑ V. W. Henderson, J. R. Guthrie, L Dennerstein: Serum lipids and memory in a
population based cohort of middle age women. In: Journal of Neurology, Neurosurgery, and Psychiatry.
Band 74, Nr. 11, 2003,
doi:
 10.1136/jnnp.74.11.1530.
10.1136/jnnp.74.11.1530.
- ↑ High Cholesterol and Blood Pressure in Middle Age Tied to Early Memory Problems..
- ↑
 Better memory and thinking
seen in over 85s despite high cholesterol. In: Alzheimer’s Research UK. (britisches Englisch).
Better memory and thinking
seen in over 85s despite high cholesterol. In: Alzheimer’s Research UK. (britisches Englisch).
- ↑
 Cholesterol and dementia. (englisch).
Cholesterol and dementia. (englisch).
- ↑ Thomas S. Wingo, David J. Cutler, Aliza P. Wingo, Ngoc-Anh Le, Gil D. Rabinovici:
Association of Early-Onset Alzheimer Disease With Elevated Low-Density Lipoprotein Cholesterol Levels and Rare Genetic Coding Variants
of APOB. In: JAMA Neurology. Band 76,
Nr. 7, 1. Juli 2019, S. 809,
doi:
 10.1001/jamaneurol.2019.0648
(
10.1001/jamaneurol.2019.0648
(  jamanetwork.com).
jamanetwork.com).
- ↑
 Fettleitlinie. (deutsch).
Fettleitlinie. (deutsch).
- ↑
 Saturated fatty acid and trans-fatty acid intake for adults and children: WHO guideline.
(englisch), S. vii
Saturated fatty acid and trans-fatty acid intake for adults and children: WHO guideline.
(englisch), S. vii
- ↑
 Foods that are high in cholesterol. (englisch).
Foods that are high in cholesterol. (englisch).
- ↑ Hochspringen nach: a b Eierverzehr und kardiometabolische Erkrankungen: eine Bestandsaufnahme. (PDF) DGE,
- ↑ Dietary Guidelines for Americans 2020–2025.
S. 44
(
 dietaryguidelines.gov [PDF]).
dietaryguidelines.gov [PDF]).
- ↑ Ghada A. Soliman: Dietary Cholesterol and the Lack of Evidence in
Cardiovascular Disease. In: Nutrients. Band 10, Nr. 6,
16. Juni 2018, S. 780,
doi:
 10.3390/nu10060780,
10.3390/nu10060780,
 PMID 29914176,
PMID 29914176,
 PMC 6024687 (freier Volltext).
PMC 6024687 (freier Volltext).
- ↑ Maria Luz Fernandez: Dietary cholesterol provided by eggs and plasma
lipoproteins in healthy populations. In: Current Opinion in Clinical Nutrition and Metabolic Care.
Band 9,
Nr. 1, Januar 2006,
S. 8–12,
doi:
 10.1097/01.mco.0000171152.51034.bf,
10.1097/01.mco.0000171152.51034.bf,
 PMID 16340654.
PMID 16340654.
- ↑ Hans Ulrich Melchert, Hans Hoffmeister: Rolle der Nahrungsfette und der Blutlipide in der multifaktoriellen Genese und in der Prävention kardiovaskulärer Krankheiten. (= SozEp-Berichte. 1981,5). D. Reimer Verlag, Berlin 1981, ISBN 3-496-02111-X.
- ↑
 Empfehlungen der Lipid Liga. (PDF)
Empfehlungen der Lipid Liga. (PDF)
- ↑ Abed Ghavami, Rahele Ziaei, Sepide Talebi, Hanieh Barghchi, Elyas Nattagh-Eshtivani, Sajjad Moradi, Pegah
Rahbarinejad, Hamed Mohammadi, Hatav Ghasemi-Tehrani, Wolfgang Marx, Gholamreza Askari: Soluble Fiber Supplementation and Serum Lipid Profile:
A Systematic Review and Dose-Response Meta-Analysis of Randomized Controlled Trials. In: Advances in Nutrition. 2. Februar 2023,
doi:
 10.1016/j.advnut.2023.01.005.
10.1016/j.advnut.2023.01.005.
- ↑ Daniel T Dibaba: Effect of vitamin D supplementation on serum lipid profiles: a
systematic review and meta-analysis. In: Nutrition Reviews. Band 77, Nr. 12,
13. August 2019, S. 890–902,
doi:
 10.1093/nutrit/nuz037,
10.1093/nutrit/nuz037,
 PMID 31407792.
PMID 31407792.
- ↑ Sun Ha Jee, Jiang He, Lawrence J. Appel, Paul K. Whelton, I. I. Suh: Coffee
Consumption and Serum Lipids: A Meta-Analysis of Randomized Controlled Clinical Trials. In: American Journal of Epidemiology.
Band 153, Nr. 4, 15. Februar 2001,
S. 353–362,
doi:
 10.1093/aje/153.4.353
(
10.1093/aje/153.4.353
(  oup.com).
oup.com).
- ↑
 Is There a Link Between Coffee and High Cholesterol? 29. Januar 2021, (englisch).
Is There a Link Between Coffee and High Cholesterol? 29. Januar 2021, (englisch).
- ↑ European Food Safety Authority (EFSA): Scientific Opinion on the substantiation of health claims related to beta-glucans from oats and barley and maintenance of normal blood LDL-cholesterol concentrations (ID 1236, 1299), increase in satiety leading to a reduction in energy intake (ID 851, 852), reduction of post-prandial glycaemic responses (ID 821, 824), and “digestive function” (ID 850) pursuant to Article 13(1) of Regulation (EC) No 1924/2006. In: EFSA Journal . Band 9, Nr. 6, 2011, S. 2207.
- ↑ Monica Dinu, Rosanna Abbate, Gian Franco Gensini, Alessandro Casini, Francesco Sofi:
Vegetarian, vegan diets and multiple health outcomes: A systematic review with meta-analysis of observational studies. In:
Critical Reviews in Food Science and Nutrition. Band 57,
Nr. 17, 22. November 2017,
S. 3640–3649,
doi:
 10.1080/10408398.2016.1138447,
10.1080/10408398.2016.1138447,
 PMID 26853923.
PMID 26853923.
- ↑ F Wang,g J Zhen, B Yang, J Jiang, Y Fu, D Li:
Effects of Vegetarian Diets on Blood Lipids: A Systematic Review and Meta-Analysis of Randomized Controlled Trials. In:
J Am Heart Assoc. Band 4,
Nr. 10, 2015,
S. e002408,
doi:
 10.1161/JAHA.115.002408,
10.1161/JAHA.115.002408,
 PMID 26508743,
PMID 26508743,
 PMC 4845138 (freier Volltext).
PMC 4845138 (freier Volltext).
- ↑ Y Yokoyama, SM Levin, ND Barnard: Association
between plant-based diets and plasma lipids: a systematic review and meta-analysis. In: Nutr Rev.
Band 75,
Nr. 9, 2017,
S. 683–698,
doi:
 10.1093/nutrit/nux030,
10.1093/nutrit/nux030,
 PMID 28938794,
PMID 28938794,
 PMC 5914369 (freier Volltext).
PMC 5914369 (freier Volltext).
- ↑ H. Varleman: Ernährung bei Lipidstoffwechselstörungen. In: J. Stein, K.-W. Jauch (Hrsg.): Praxishandbuch klinische Ernährung und Infusionstherapie. Springer-Verlag, 2013, ISBN 978-3-642-55896-2, S. 679.
- ↑ L. Hooper, C. D. Summerbell, R. Thompson, D. Sills, F. G. Roberts, H. J. Moore, G. Davey Smith:
Reduced or modified dietary fat for preventing cardiovascular disease. In: The Cochrane database of systematic reviews. Band 5, 2012, S. CD002137,
 doi:10.1002/14651858.CD002137.pub3.
doi:10.1002/14651858.CD002137.pub3.
 PMID 22592684 (Review).
PMID 22592684 (Review).
- ↑ Milk, meat and blood: how diet drives natural selection in the Maasai.
In: Wired. (
 wired.com).
wired.com).
- ↑ M. G. Marmot, S. L. Syme, A. Kagan, H. Kato, J. B. Cohen: Epidemiologic
studies of coronary heart disease and stroke in Japanese men living in Japan, Hawaii and California: prevalence of coronary and hypertensive heart disease and associated
risk factors. In: American Journal of Epidemiology. Band 102, Nr. 6,
Dezember 1975, S. 514–525,
doi:
 10.1093/oxfordjournals.aje.a112189,
10.1093/oxfordjournals.aje.a112189,
 PMID 1202953.
PMID 1202953.
- ↑
 New Review Study Shows
That Egg-Industry-Funded Research Downplays the Danger of Cholesterol. (englisch).
New Review Study Shows
That Egg-Industry-Funded Research Downplays the Danger of Cholesterol. (englisch).
- ↑ N. D. Barnard, M. B. Long, J. M. Ferguson, R. Flores, H. Kahleova: Industry Funding and Cholesterol
Research: A Systematic Review. In: American Journal of Lifestyle Medicine. 2019.
 doi:10.1177/1559827619892198.
doi:10.1177/1559827619892198.
- ↑
 Cholesterinsenker
aus dem Supermarkt: Nicht für jeden geeignet.
Cholesterinsenker
aus dem Supermarkt: Nicht für jeden geeignet.
- ↑ A. Helgadottir, G. Thorleifsson u. a.: Genetic variability in the absorption
of dietary sterols affects the risk of coronary artery disease. In: European heart journal. Band 41, Nummer 28, 07 2020, S. 2618–2628,
 doi:10.1093/eurheartj/ehaa531,
doi:10.1093/eurheartj/ehaa531,
 PMID 32702746,
PMID 32702746,
 PMC 7377579 (freier Volltext).
PMC 7377579 (freier Volltext).
- ↑ Atherosklerose: Gene der
Cholesterinresorption sind relevant. In: DMW - Deutsche Medizinische Wochenschrift. 146, 2021, S. 220,
 doi:10.1055/a-1248-0040.
doi:10.1055/a-1248-0040.
- ↑
 Die Cholesterin-Bombe: Millionen Menschen halten streng Diät
und nehmen Statine ein, um ihren Cholesterinspiegel zu senken. Umsonst, sagen einige Wissenschaftler. spektrum.de
Die Cholesterin-Bombe: Millionen Menschen halten streng Diät
und nehmen Statine ein, um ihren Cholesterinspiegel zu senken. Umsonst, sagen einige Wissenschaftler. spektrum.de
- ↑ Uffe Ravnskov:
 Die Cholesterin-Mythen.
Die Cholesterin-Mythen.
- ↑ Jan I. Pedersen, Kaare R. Norum, Philip T. James, Ingeborg A. Brouwer, Martijn B. Katan:
Response to Ravnskov et al. on saturated fat and CHD. In: British Journal of Nutrition.
Band 107,
Nr. 3, Februar 2012,
S. 458–460,
doi:
 10.1017/S0007114511006611
(
10.1017/S0007114511006611
(  cambridge.org).
cambridge.org).
- ↑ Jan I. Pedersen, Kaare R. Norum, Philip T. James, Ingeborg A. Brouwer, Martijn B. Katan:
Response to Ravnskov et al. on saturated fat and CHD. In: British Journal of Nutrition.
Band 107,
Nr. 3, Februar 2012,
S. 458–460,
doi:
 10.1017/S0007114511006611
(
10.1017/S0007114511006611
(  cambridge.org).
cambridge.org).
- ↑ Binod Pokhrel, Wei C. Yuet, Steven N. Levine: PCSK9 Inhibitors, StatPearls Publishing, Jan 2021,
 PMID 28846236 (Review) (Freier Volltext).
PMID 28846236 (Review) (Freier Volltext).
- ↑ E. Gallego-Colon, A. Daum, C. Yosefy: Statins and PCSK9 inhibitors: A new
lipid-lowering therapy. In: European journal of pharmacology. Band 878, Juli 2020, S. 173114,
 doi:10.1016/j.ejphar.2020.173114,
doi:10.1016/j.ejphar.2020.173114,
 PMID 32302598 (Review).
PMID 32302598 (Review).
- ↑ R. H. Furtado, R. P. Giugliano: What Lessons Have We Learned and What Remains
to be Clarified for PCSK9 Inhibitors? A Review of FOURIER and ODYSSEY Outcomes Trials. In: Cardiology and therapy. Band 9, Nummer 1, Juni 2020, S. 59–73,
 doi:10.1007/s40119-020-00163-w,
doi:10.1007/s40119-020-00163-w,
 PMID 32026310,
PMID 32026310,
 PMC 7237602 (freier Volltext) (Review).
PMC 7237602 (freier Volltext) (Review).
- ↑ N. D. Wong, P. P. Toth, E. A. Amsterdam: Most important advances in
preventive cardiology during this past decade: Viewpoint from the American Society for Preventive Cardiology. In: Trends in cardiovascular medicine. Band 31,
Nummer 1, 01 2021, S. 49–56,
 doi:10.1016/j.tcm.2019.11.013,
doi:10.1016/j.tcm.2019.11.013,
 PMID 31882264 (Review).
PMID 31882264 (Review).
- ↑ Fachinformation der Firma Sanofi zu Praluent: allgemeine allergische Reaktionen 8,1 %, Reizungen im Bereich der Injektionsstelle 6,1 %.
- ↑ Fachinformation der Firma Amgen zu Repatha: allgemeine allergische Reaktionen unter 10 %, Reizungen im Bereich der Injektionsstelle unter 10 % (keine detaillierteren Angaben).
- ↑ Stephen L Pinkosky, Roger S Newton, Emily A Day, Rebecca J Ford, Sarka Lhotak:
Liver-specific ATP-citrate lyase inhibition by bempedoic acid decreases LDL-C and attenuates atherosclerosis.
In: Nature Communications. Band 7,
28. November 2016, S. 13457,
doi:
 10.1038/ncomms13457,
10.1038/ncomms13457,
 PMID 27892461,
PMID 27892461,
 PMC 5133702 (freier Volltext).
PMC 5133702 (freier Volltext).
- ↑ Kausik K Ray, Harold E Bays, Alberico L Catapano, Narendra D Lalwani, LeAnne T Bloedon:
Safety and Efficacy of Bempedoic Acid to Reduce LDL Cholesterol. In: New England Journal of Medicine.
Band 380,
Nr. 11, 14. März 2019,
S. 1022–1032,
doi:
 10.1056/NEJMoa1803917.
10.1056/NEJMoa1803917.
- ↑
 Nexletol. In: Approved Drugs. FDA.
Nexletol. In: Approved Drugs. FDA.
- ↑
 Nilemdo. In:
European Public Assessment report (EPAR).
Nilemdo. In:
European Public Assessment report (EPAR).


© biancahoegel.de
Datum der letzten Änderung: Jena, den: 04.10. 2025