Testosteron
| Sicherheitshinweise | |||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| |||||||||||
Testosteron (das „Hodenhormon“) ist ein Sexualhormon (Androgen). Es kommt zwar bei Mensch und Tier bei beiden Geschlechtern vor, unterscheidet sich aber in Konzentration und Wirkungsweise.
Wie bei allen Androgenen besteht das Grundgerüst des Testosterons aus Androstan (19 C-Atome). Die Vorläufer des Testosterons sind die Gestagene (21 C-Atome) bzw. Dehydroepiandrosterone (DHEA). Testosteron ist ein Kunstwort, das von testis (Hoden) und Steroid abgeleitet ist.
Adolf Butenandt versuchte 1930 männliches Sexualhormon aus Stierhodenextrakten und später aus Männerharn zu isolieren, was ihm für Androsteron gemeinsam mit Kurt Tscherning 1931 gelang. Butenandt vermutete anhand seiner Analysen bereits die richtige Strukturformel für Testosteron, dessen Teilsynthese aus Cholesterol 1934 Leopold Ružička in Zürich gelang. Entdeckt und als Testosteron bezeichnet hatte es dann erstmals 1935 Ernst Laqueur, der dieses Steroidhormon aus Stierhoden isolierte.
Bei Männern wird Testosteron zum größten Teil unter dem Einfluss des Luteinisierendem Hormons (LH) in den Leydigschen Zwischenzellen im Hoden produziert. Die Nebennierenrinde bildet zwar kleine Mengen anderer Androgene, jedoch nur in sehr geringem Maße Testosteron.
Bei Frauen produzieren die Eierstöcke und die Nebennierenrinde geringe Mengen an Testosteron. In der Biosynthese des Organismus ist das Cholesterol der Präkursor (Vorstufe) bzw. das Progesteron ein Zwischenprodukt für die Testosteronsynthese.
Das Gesamttestosteron besteht zu 40 bis 50 % aus bioaktivem, d.h. Albumin-gebundenem, Testosteron wie auch SHBG-gebundenem Testosteron (50 bis 60 %) und freiem Testosteron (1 bis 2 %).
| Strukturformel | ||
|---|---|---|
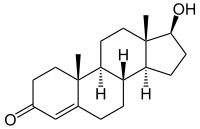
| ||
| Allgemeines | ||
| Freiname | Testosteron | |
| Andere Namen |
| |
| Summenformel | C19H28O2 | |
| Kurzbeschreibung | farb- und fast geruchloser Feststoff | |
| Externe Identifikatoren/Datenbanken | ||
| CAS-Nummer | ||
| EG-Nummer | 200-370-5 | |
| ECHA-InfoCard | ||
| PubChem | ||
| ChemSpider | ||
| DrugBank | ||
| Arzneistoffangaben | ||
| ATC-Code |
| |
| Wirkstoffklasse | ||
| Eigenschaften | ||
| Molare Masse | 288,43 g/mol | |
| Dichte | 1,17 g/cm3 | |
| Schmelzpunkt | ||
| Löslichkeit | praktisch unlöslich in Wasser (2,41 mg/l bei 20 °C) | |
Funktion
Testosteron hat eine direkte Wirkung auf den Hoden. Es wird an ein Protein gebunden über das Blut auch zu vielen anderen Zielorganen transportiert, die Rezeptoren für dieses Hormon haben. Das Transportprotein heißt Sexualhormon-bindendes Globulin (SHBG). Im Körper wird ein Teil des Testosterons durch das Enzym 5α - Reduktase zu dem biologisch noch aktiveren Dihydrotestosteron (DHT) metabolisiert. Über einen negativen Feedback hemmt Testosteron in der Hirnanhangsdrüse die Sekretion von Luteinisierendem Hormon (LH) und im Hypothalamus die des Gonadoliberins, welches auch Gonadotropin-Releasing Hormon (GnRH) genannt wird.
Testosteron wird über das Androgenbindungsprotein (ABP) der Sertoli-Zellen zu den Samenkanälchen transportiert. Hier bewirkt es die Reifung der Spermatiden zu Spermien. Darüber hinaus bewirkt Testosteron bei männlichen Individuen in der Pubertät die Entwicklung des Penis, Hodensacks, der akzessorischen Geschlechtsdrüsen und der sekundären Geschlechtsmerkmale und sorgt bei Erwachsenen für die Aufrechterhaltung dieser Merkmale.
Außerhalb der Geschlechtsorgane fördert das Hormon das Wachstum der Körperbehaarung und der Barthaare (aber nicht der Kopfhauptbehaarung) und besitzt eine anabole, das heißt muskelaufbauende Wirkung. Des Weiteren verstärkt Testosteron die Knorpelneubildung, ähnlich wie Thyroxin. Ein hoher Testosteronspiegel fördert das Entstehen bzw. die Steigerung von sexuellem Verlangen (Libido) und generell Antrieb, Ausdauer und -Lebenslust-, sowie dominante und aggressive Verhaltensweisen. Als ethologische Wirkungen wurden bei Tieren Imponiergehabe, Kampfverhalten sowie Begattungsdrang erforscht und beobachtet. Dies sind unter natürlichen Umständen überwiegend bewährte Verhaltensweisen. Dies wurde durch Kastration und anschließende Hormonzufuhr an Tieren nachgewiesen.
Ebenso kann eine Überproduktion in der Nebennierenrinde beim weiblichen Geschlecht eine Vermännlichung (Imponiergehabe, Kampf, Begattung) bewirken. Künstliche Testosteronzufuhr bei Frauen kann zu einer Vermännlichung (Stimme, Muskulatur, Gesichtszüge, Behaarung) und Vergrößerung der Klitoris führen, welche sich nach Absetzen mehr oder weniger zurückbildet (abhängig von der Dauer, Höhe der Dosis und individueller Veranlagung).
Normwerte und Diagnostik
Der Testosteronspiegel im Blutserum eines gesunden Mannes unterliegt tageszeitlichen Schwankungen und folgt einer circadianen Rhythmik, wobei der Wert frühmorgens ein Maximum und nachmittags ein Minimum durchläuft. Abhängig vom Alter schwanken die Werte morgendlicher Konzentration des Gesamttestosterons dabei bei Jungen vor der Pubertät zwischen 1 und 4 nmol/l und nach Erreichen der Geschlechtsreife zwischen 13 und 23 nmol/l mit einem Mittelwert von etwa 16 für ältere Männer und etwa 18 für jüngere Männer. Der Normbereich liegt für alle Männer zwischen 12 und 40 nmol/l (12 und 30 nmol/l). Testosteronkonzentrationen bei Frauen variieren mit der Phase des Menstruationszyklus und dem Body-Mass-Index, was die Festlegung normaler Bereiche erschwert. Allgemein liegt der Normbereich allerdings etwa zwischen 0,4 und 2,0 nmol/L (12–58 ng/dL).
Es besteht offensichtlich eine Korrelation zwischen der Schlafdauer und dem Testosteronspiegel. So stieg in einer mit 800 gesunden Männern aller Altersstufen durchgeführten Studie der Testosteronspiegel mit zunehmender durchschnittlicher Schlafdauer (gemessen über drei Wochen) zuerst an, erreichte nach etwa acht Stunden einen Höhepunkt und fiel unmittelbar danach überraschenderweise wieder stark ab. Während der Anstieg mit einer vermehrten Hormonproduktion, die vor allem im Schlaf stattfindet, erklärt wird, ist der Abfall bisher noch ungeklärt. Der Testosteronwert sinkt mit zunehmendem Lebensalter kontinuierlich ab. Dies allein hat zunächst keinen Krankheitswert. Erst wenn es zusätzlich zu Symptomen eines Testosteronmangels kommt (Hypogonadismus), ist eine Behandlung indiziert. Bei Vorliegen eines Hypogonadismus kann auch bei höheren Spiegeln eine Substitutionstherapie angezeigt sein.
Die häufigste Form des Testosteronmangels ist der altersassoziierte Hypogonadismus (Late-Onset Hypogonadism [LOH]) im sogenannten Klimakterium virile, von dem 3–7 % aller Männer zwischen 30 und 70 Jahren betroffen sind, bei über 70-jährigen sind es ca. 18 %. Testosteronmangel bei alternden Männern wird unter dem Begriff Testosteronmangelsyndrom bzw. dem englischen Fachbegriff partial androgen deficiency in the aging male (abgekürzt mit PADAMEs, PADAM) beschrieben. Eine Studie der Universität Manchester von 2010 stellt allerdings in Frage, ob die beklagten vielschichtigen Symptome überhaupt mit der Höhe des Testosteronspiegels korrelieren und ob eine Testosteronsubstitution ursächlich hilft. Zwischen den vermeintlichen Wechseljahresbeschwerden bei Männern in fortgeschrittenem Alter und einem niedrigen Testosteronspiegel konnten die Forscher keinen Zusammenhang feststellen.
Der Testosteronspiegel wird vorwiegend aus dem Blutserum bestimmt. Auf Grund der tageszeitlichen Schwankungen des Testosteronspiegels findet die Blutabnahme in den Morgenstunden statt. Die Bestimmung erfolgt meist per Immunassay-Methodik. Da diese bei niedrigen Testosteronwerten ungenaue Ergebnisse liefert, wird in einem solchen Fall eine Kombination aus Extraktion, chromatographischen Methoden und nachfolgender Immunoassay- oder massenspektrometrischer Bestimmung empfohlen. Flüssigchromatographie mit Massenspektrometrie-Kopplung ermöglicht die Messung verschiedener Steroide in derselben Probe.
Testosteronersatztherapie
Ein Testosteronmangel kann u.a. zu Erektionsstörungen und Osteoporose führen. Reicht die natürliche Produktion von Testosteron nicht aus, dann kann eine Langzeittherapie mit von außen zugeführtem Testosteron erfolgen.
Als Ersatztherapie gibt es folgende Möglichkeiten:
- -Monats-Spritze-: Älteste Therapieform, Spritzenabstand 3 bis 4 Wochen, dennoch stark schwankende Spiegel.
- Gel zum Auftragen auf die Haut: Das Gel wird täglich auf die Haut aufgetragen und ermöglicht einen relativ konstanten Testosteronspiegel.
- Skrotalpflaster: Täglich auf den Hodensack zu klebendes Pflaster. Gute Ergebnisse, jedoch manchmal störend in der Anwendung.
- In einigen Ländern sind auch Testosteronimplantate zugelassen. In einer kleinen, ambulanten Operation werden sie unter die Haut appliziert. Nur alle 5 bis 6 Monate notwendig. Guter Testosteronspiegel.
- 3-Monats-Spritze: Neueste Therapieform, gute Ergebnisse.
Anmerkungen:
- In der Praxis werden die Injektionsintervalle oft noch weiter ausgedehnt, da im Organismus Mechanismen zur Bindung von Testosteronmolekülen an bestimmte Proteine (SHBG) vorhanden sind.
- Da eine externe Testosteronverabreichung von der Natur nicht vorgesehen ist und künstliche Testosteronsalben und Matrixpflaster erst sehr kurz am Markt sind, ist über Risiken und Langzeitnebenwirkungen noch nichts bekannt. Externe Testosterongaben könnten die Fähigkeit des Körpers, selbst Testosteron zu produzieren, vorübergehend oder gar dauerhaft beeinträchtigen.
Behandlung von Frau-zu-Mann-Transsexuellen
Nach von Psychotherapeuten diagnostizierter Transsexualität wird Frau-zu-Mann-Transsexuellen Testosteron durch Endokrinologen oder Allgemeinmediziner verabreicht. Dies führt auch zu einer wahrnehmbaren Veränderung der Stimmlage des Patienten.
Nebenwirkungen
Mögliche Auswirkungen vor allem bei zusätzlicher Testosteronzufuhr sind:
- Leber- und Nierentumorbildung
- Schädigung des Herzmuskels
- Herzrhythmusstörungen
- Schädigung des Herz-Kreislauf-Systems
- Störung des Fettstoffwechsels, der Blutgerinnung und des Gefäßsystems
- Ablagerungen an den Gefäßwänden
- Verschlechterung der Cholesterinwerte
- Arteriosklerose
- Blutgerinnsel im Gehirn/Schlaganfall
- Thrombosegefahr
- Gynäkomastie (Anschwellen der Brustdrüsen beim Mann)
- Vergröberung der Gesichtszüge
- Wachstum der Skelettmuskulatur
- Beschleunigte Skelettreife
- Veränderung der Schilddrüsenfunktion
- Zunahme des Unterhautfettgewebes und Wassereinlagerung im Gewebe durch Aromatisation
- Vergrößerung der Talgdrüsen der Haut
- Ausbildung von normaler Akne und -Steroid-Akne-
- Veränderung des Haarverteilungsmusters (z. B. Haupthaarausfall und Vermehrung der Körperbehaarung)
- Gefühlsschwankungen
- Negative Gedächtnisleistung und Konzentrationsfähigkeit
- Psychische Erkrankungen (z. B. Depressionen oder das -Superman-Syndrom-)
- Abnahme des Hodenvolumens und der Spermienzahl (nicht immer ganz reversibel)


© biancahoegel.de
Datum der letzten Änderung: Jena, den: 06.06. 2025


